Pour vous abonner à la lettre Pratiques en santé - suivre ce lien : https://www.pratiquesensante.org/inscription-lettre/

ACCÈS, QUALITÉ DES SOINS
Dispositifs d’appui à la coordination (DAC)

https://solidarites-sante.gouv.fr/IMG/pdf/dac_bo_vf2.pdf
En juillet 2019, les dispositifs d’appui à la coordination (DAC) sont définis dans le cadre de la loi définissant la stratégie de transformation de notre système de santé (STSS). L’objectif est de proposer un service d’appui unifié pour les professionnels pour toute situation jugée complexe, quels que soient l’âge ou la pathologie de la personne suivie. Cette organisation est nouvelle : les DAC réunissent en une seule entité juridique l’ensemble des dispositifs de coordination (réseaux de santé, MAIA, CTA, PTA) et leurs équipes participant à cette fonction et préexistant de façon autonome. Les CLIC qui, au-delà de leur fonction d’accueil et d’information à destination des personnes de 60 ans et plus, ont également cette fonction d’appui à la coordination peuvent être amenés à s’y joindre sur décision du Conseil départemental.
Les droits des usagers à l'épreuve de la crise sanitaire de la COVID-19

Mars 2020 – Mars 2021. Rapport de la Conférence nationale de santé adopté en Assemblée plénière le 25 juin 2021
Ce premier rapport de la nouvelle mandature de la Conférence nationale de santé (CNS) sur le respect des droits des usagers s’inscrit dans le cadre d’une crise sanitaire majeure liée à pandémie au SARS-Cov2.
Il est également conforme à la mission confiée par l’article L. 1411-3 du code de la santé publique (CSP) à la CNS, de manière générale, et par l’article D.1411-42 à son Groupe de travail permanent spécialisé dans le domaine des droits des usagers (GTPDU), en particulier.
Ce document se fonde sur l’analyse de 109 contributions, pour la quasi-totalité produites par des membres de l’instance.
La CNS est l’instance nationale de démocratie en santé qui rassemble le plus largement les acteurs de santé. Aussi, ses membres ont-ils activement participé à son élaboration : du choix de l’axe d’analyse à son adoption, en passant par la relecture des textes préparés par le secrétariat général de la CNS, la rédaction de certaines parties, l’élaboration et l’adoption d’amendements.
Ce rapport est le fruit d’un travail coopératif issu des remontées des acteurs du système de santé et largement délibéré dans un cadre démocratique.
Le quorum étant réuni, le rapport a été adopté à l’unanimité en Assemblée plénière le 25 juin 2021. Ses recommandations socles remises à M. Olivier Véran, ministre des Solidarités et de la Santé, le 6 juillet 2021, ont été adoptées à l’unanimité par les membres de la Commission permanente de l’instance, le 2 juillet.
Comprendre l’évaluation des médicaments
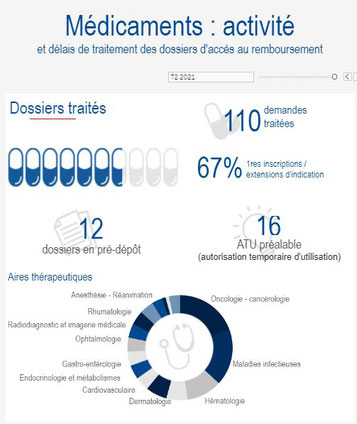
https://www.has-sante.fr/jcms/c_412115/fr/comprendre-l-evaluation-des-medicaments
La HAS a pour mission d’évaluer les médicaments en vue de leur admission ou maintien au remboursement par l’assurance maladie et de la négociation de leur prix, dès lors que ceux-ci ont reçu une autorisation de mise sur le marché (AMM). Deux commissions de la HAS interviennent pour cela : la commission de la transparence (CT) et la commission évaluation économique et de santé publique (CEESP) dans le cas où le médicament est présumé innovant et pouvant avoir un impact significatif sur les dépenses de santé.
Depuis le 1er juillet 2021, la HAS a également pour mission d'évaluer les médicaments dans le cadre d'un "accès précoce". C'est une procédure dérogatoire exceptionnelle qui permet la mise à disposition et la prise en charge précoce d’une ou plusieurs indication(s) de certains médicaments lorsque des conditions bien précises sont réunies.
Guide juridique et pratique - Accès aux droits sociaux

https://www.unafo.org/guide-acces-droits-sociaux/
Unafo - Union professionnelle du logement accompagne. Ce guide de 176 pages couvre de nombreuses problématiques (santé, handicap, logement, vieillissement, retraite, emploi, pauvreté, recours). Outil pratique au service des professionnels du logement accompagné, et plus largement de tous les professionnels qui facilitent l’accès aux droits des personnes, ce guide a pour objectifs d’aider à mieux connaître les droits et obligations « que nul n’est censé ignorer ».
Dossier MDPH : les médecins vont prendre leur temps!
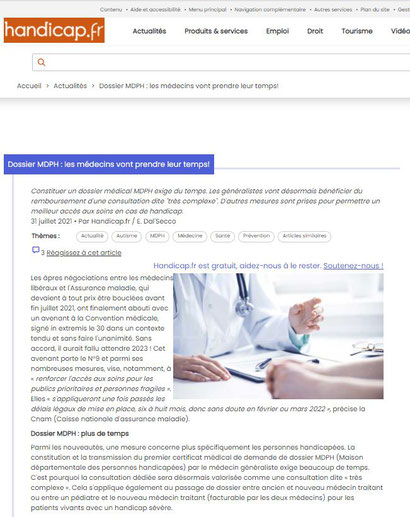
https://informations.handicap.fr/a-dossier-mdph-medecins-avenant-convention-medicale-31259.php
Constituer un dossier médical MDPH exige du temps. Les généralistes vont désormais bénéficier du remboursement d'une consultation dite "très complexe". D'autres mesures sont prises pour permettre un meilleur accès aux soins en cas de handicap
Renoncement aux soins : la faible densité médicale est un facteur aggravant pour les personnes pauvres

https://drees.solidarites-sante.gouv.fr/sites/default/files/2021-07/ER1200.pdf
En 2017, 3,1 % des personnes de 16 ans ou plus vivant en France métropolitaine, soit 1,6 million de personnes, ont renoncé à des soins médicaux, d’après l’enquête Statistiques sur les ressources et conditions de vie (SRCV) de l’Insee. Une fois tenu compte des caractéristiques des personnes interrogées (âge, sexe, diplôme, situation sur le marché du travail…), les personnes pauvres en conditions de vie ont trois fois plus de risques de renoncer à des soins que les autres. En outre, dans une zone très sous-dotée en médecins généralistes, leur risque est plus de huit fois supérieur à celui du restant de la population. Être couvert par une complémentaire santé préserve du renoncement aux soins. En particulier les bénéficiaires de la CMU-C renoncent cinq fois moins que les personnes sans complémentaire santé. Les autres facteurs de risque sont le mauvais état de santé, en particulier le handicap, et l’isolement social. Néanmoins, alors qu’avec l’âge, la santé se dégrade, le renoncement, lui, décroît. De plus, les personnes en affection de longue durée (ALD) renoncent moins aux soins que les autres
Rapport « Qualité des soins perçue par le patient - Indicateurs PROMs et PREMs

Panorama d’expériences étrangères et principaux enseignements »
https://www.has-sante.fr/upload/docs/application/pdf/2021-07/rapport_panorama_proms_prems_2021.pdf
Le rapport « Qualité des soins perçue par le patient - Indicateurs PROMs et PREMs : Panorama d’expériences étrangères et principaux enseignements » répond aux questions soulevées par l’utilisation de la mesure de la qualité des soins perçues par les patients.
Quelles sont les mesures de la qualité des soins perçues par le patient ?
Quelle est la situation de la France dans ce panorama international des mesures de la qualité des soins perçue par le patient ?
En quoi la mise en œuvre des mesures de la qualité perçue par les patients en pratique clinique courante permet d’améliorer significativement leur prise en charge ?
Quels sont les freins et leviers liés à l’utilisation de ces mesures en pratique clinique courante ?
Diagnostic d'accès aux soins urgents

La diagnostic d'accès aux soins urgents a été réalisé conjointement par la DREES et la DGOS pour décrire, commune par commune, l'équipement en services de soins urgents au 31 décembre d'une année donnée (service d'urgences, SMUR ou antenne de SMUR, médecin correspondant du Samu, HéliSMUR et hélicoptères d'Etat) et les distances d'accès des habitants de la commune à ces équipements.
7 Bandes dessinées (BD) "Histoires de patients"

https://www.qualirelsante.com/publications-outils/bd-histoires-de-patients/
La BD “Histoires de patients” se compose actuellement de 7 tomes téléchargeables
Multiplier les canaux de communication est un des leviers pour favoriser la culture qualité et sécurité des soins.
Depuis 2015, plusieurs structures et organisations en région Pays de la Loire se donne comme ambition de mobiliser la bande dessinée (BD) pour illustrer des expériences de professionnels et patients.
Réunis au sein d’un COPIL aux côté de Marie Duvoisin, autrice de BD, QualiREL Santé, l’OMEDIT Pays de la Loire, le CPIAS Pays de la Loire, France Assos Santé Pays de la Loire et l’ARS Pays de la Loire partent de récits de patients et professionnels afin de valoriser et faire connaître les bonnes pratiques en matière de qualité et sécurité des soins.
Diffusé à l’occasion de la Semaine nationale de la Sécurité des Patients, le COPIL invite les lecteurs : écoles, structures, organisations, professionnels en santé à mobiliser chaque tome le plus largement possible afin de sensibiliser et ouvrir les échanges entre professionnels et usagers.
La démographie des professionnels de santé en 2021 : de nouvelles données disponibles

Ces informations ainsi que celles sur les autres professions de la santé sont disponibles dans l’application interactive mise à disposition par la DREES : consulter les données sur la démographie des professionnels de santé.
La DREES met à jour les données sur la démographie des professionnels de santé avec les informations au 1er janvier 2021. Les données présentées dans une application interactive sont produites à partir des fichiers statistiques construits chaque année par la DREES à partir du Répertoire partagé des professionnels de santé (RPPS) et du répertoire Adeli. Elles décrivent les professionnels qui sont actifs occupés au 1er janvier, et les données concernent les effectifs de professionnels de santé entre 2012 et 2021.
Au 1er janvier 2021, il y a 764 000 infirmiers en France (+2,7 % par rapport à 2020). L’âge moyen des infirmiers en France est de 45,7 ans, et 86,6 % sont des femmes. Il y a en France 1 136 infirmiers pour 100 000 habitants, contre 1 109 en 2020.
Opinions et pratiques des médecins généralistes en matière de prévention

Début 2020, un médecin généraliste sur cinq déclare avoir contribué à l’organisation d’actions de prévention collective au cours des deux dernières années et près d’un praticien sur trois a déjà participé ou a l’intention de participer au dispositif Mois sans tabac. Les médecins exerçant en maison de santé pluriprofessionnelle (MSP) participent plus souvent à ces dispositifs.
Des messages et outils de prévention sont proposés dans la grande majorité des cabinets. Il s’agit essentiellement de flyers et de brochures, les auto-questionnaires pour faciliter les échanges avec les patients étant moins répandus et les messages vidéo encore rares.
Trois médecins généralistes sur quatre connaissent au moins une des deux principales cotations de consultations complexes dédiées à la prévention. Les praticiens les plus jeunes et ceux impliqués dans des actions de prévention collective sont plus enclins à les utiliser.
Près de la moitié des médecins généralistes considèrent que la rémunération sur objectifs de santé publique (ROSP) a eu un effet positif sur leurs pratiques préventives, dans au moins un des trois domaines étudiés (vaccination antigrippale, dépistage des cancers gynécologiques et démarches d’intervention brève en addictologie).
La pédiatrie et l’organisation des soins de santé de l’enfant en France

https://igas.gouv.fr/IMG/pdf/2020-074r.pdf
Emilie FAUCHIER-MAGNAN Pr. Bertrand FENOLL, Membres de l’inspection générale des affaires sociales, Avec le concours de la Pr Brigitte CHABROL, Mai 2021
La mission a tout d’abord établi un panorama des professionnels de santé de l’enfant qui se révèle préoccupant. [2] Les différentes composantes de la médecine ambulatoire de l’enfant sont en crise. Dès 2006, le Pr Sommelet, dans son rapport de référence sur la santé de l’enfant et de l’adolescent, soulignait l’importance des problématiques démographiques en matière de médecine de ville de l’enfant ; les difficultés se sont accrues depuis, même si le nombre de pédiatres formé a été sensiblement relevé. [3] Ainsi, la pédiatrie libérale connaît un recul démographique important, particulièrement marqué pour les pédiatres de secteur 1. Actuellement, 8 départements connaissent une densité inférieure à un pédiatre pour 100 000 habitants et l’âge moyen des pédiatres libéraux laisse présager une aggravation de la situation puisque 44 % d’entre eux ont plus de 60 ans. Cette situation pose une question majeure d’accès aux soins pédiatriques pour certaines populations. Cet enjeu est renforcé par la contraction des effectifs médicaux de la PMI et de la médecine scolaire, dont le rôle préventif est essentiel, en particulier auprès des plus précaires
Centres de santé pluriprofessionnels - Leviers et bonnes pratiques organisationnelles en faveur de l’équilibre économique

https://ressources.anap.fr/parcours/publication/2800
Cette publication propose aux gestionnaires des centres de santé ainsi qu’à leurs directeurs, aux ARS et aux CPAM les leviers et les bonnes pratiques organisationnelles favorisant l’équilibre économique des centres de santé pluriprofessionnels.
Rapport du HCAAM sur la régulation du système de santé

Le rapport - 7 mai 2021 https://www.strategie.gouv.fr/sites/strategie.gouv.fr/files/atoms/files/rapport_regulation_hcaam_2021-_juin.pdf
L'avis - 22 avril 2021
Cet avis et ce rapport proposent une réforme de la régulation du système de santé, avec un accent sur la refonte de l’Objectif national des dépenses de l’assurance maladie (ONDAM), conformément à la mission confiée au HCAAM par le Ministre des Solidarités et de la Santé.
Mise en œuvre du dispositif de renforcement en psychologues des maisons de santé pluriprofessionnelles et des centres de santé

https://www.fncs.org/sites/default/files/Instruction_ministerielle_renfort_psy_en_CDS_MSP.pdf
Instruction N° DSS/SD1/DMSMP/2021/101 du 17 mai 2021
Ce dispositif est une nouvelle étape dans l’accès aux soins psychologiques. Dans le cadre d’un parcours de soins, il permet d’offrir une première réponse à des états de souffrance psychique repérés par le médecin traitant, tout en identifiant des indicateurs de gravité justifiant le cas échéant une orientation vers les soins spécialisés. Ce dispositif peut comprendre, en fonction des besoins du patient et tels qu’identifiés par le médecin adresseur : - Un bilan initial - Des séances de prise en charge psychologique - Des séances de psychothérapie spécifique (pour les patients âgés de 18 ans ou plus) Cette prise en charge des soins de psychologues est financée par le Fonds d’Intervention Régional.
Parcours de développement des compétences de l’expert visiteur

https://www.has-sante.fr/jcms/p_3266928/fr/les-missions-des-experts-visiteurs
L’expert-visiteur missionné par la HAS est chargé d’assurer les visites de certification des établissements de santé pour la qualité des soins.
C'est un professionnel de santé : médecin, pharmacien, directeur, soignant et autres cadres hospitaliers, expérimenté en établissement de santé. Ses engagements sont spécifiés dans les trois documents suivants : - Charte de l’expert - visiteur pour la certification des établissements de santé pour la qualité des soins - Parcours de développement des compétences de l’expert - visiteur
Une ordonnance fixe le cadre des CPTS et assouplit le régime des maisons de santé
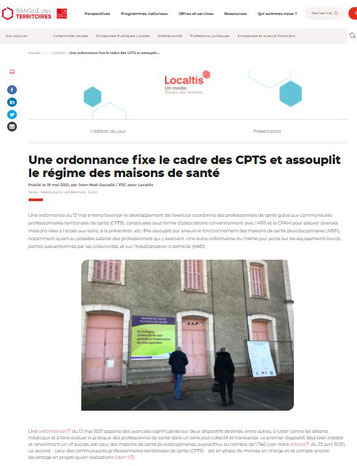
L'ordonnance : https://www.legifrance.gouv.fr/jorf/id/JORFTEXT000043496493?r=kWqWqDCVX9
Une ordonnance du 12 mai entend favoriser le développement de l’exercice coordonné des professionnels de santé grâce aux communautés professionnelles territoriales de santé (CPTS), constituées sous forme d’associations conventionnant avec l’ARS et la CPAM pour assurer diverses missions liées à l’accès aux soins, à la prévention, etc. Elle assouplit par ailleurs le fonctionnement des maisons de santé pluridisciplinaires (MSP), notamment quant au possible salariat des professionnels qui y exercent. Une autre ordonnance du même jour porte sur les équipements lourds, parfois subventionnés par les collectivités, et sur l’hospitalisation à domicile (HAD).
Avis du HCAAM sur la régulation du système de santé - Avis adopté le 22 avril 2021

Le Haut conseil pour l’avenir de l’assurance maladie (HCAAM) s’est prononcé en faveur d’un scénario de rupture qui d’une part, structure une offre d’acteurs en réseau permettant d’apporter avec des moyens renforcés en proximité une réponse de qualité à l’ensemble des besoins de santé et, d’autre part, consolide les moyens les plus spécialisés et lourds pour en maintenir l’excellence. Mettre en place cette organisation adaptée à la transition épidémiologique nécessite des investissements conséquents (dans les organisations, les systèmes d’information, les ressources humaines, la prévention) dont les pleins effets ne seront visibles qu’à moyen terme.
Rapport d'activité 2020 des organismes agréés pour l'accréditation de la qualité de la pratique professionnelle des médecins et des équipes médicales

La nouvelle version de la certification des établissements de santé promeut largement l’ensemble des démarches d’amélioration de la qualité en équipe, et notamment l’accréditation en équipe. Une étape de plus sera franchie pour faire le lien entre gestion des risques par les professionnels et gestion des risques par les établissements. Le dispositif d’accréditation des médecins et des équipes a donc fait ses preuves et a su innover. Il continuera de s’intégrer dans les pratiques de tous les professionnels ayant une activité dite à risque
Accès aux soins et pratiques de recours Étude sur le vécu des patients

https://drees.solidarites-sante.gouv.fr/sites/default/files/2021-04/DD77.pdf
Cette étude propose un éclairage qualitatif sur les logiques de recours aux soins des patients, à partir de 25 entretiens sociologiques réalisés entre janvier et avril 2019 sur trois territoires urbains ayant une accessibilité aux médecins généralistes légèrement inférieure à la moyenne nationale.
Quand le guichet devient un exutoire : pour aller plus loin

https://www.millenaire3.com/content/download/36790/470208
Quel que soit le secteur, de l’action sociale jusqu’au commerce, l’accueil du public n’est jamais une sinécure, et celles et ceux dont c’est le métier sont régulièrement confrontés à des situations d’irrespect et parfois de violence. Pourtant, il ne s’agit pas d’une fatalité et des mesures peuvent être imaginées pour améliorer les choses. Nous avons ainsi tâché d’y contribuer en allant voir ce que les sciences humaines et sociales pouvaient nous en dire.
La question des tensions pouvant s’exprimer dans la relation entre les agents publics et les usagers ne peut se résoudre simplement par de la théorie. Il faut observer ce qui se passe sur le terrain, écouter les ressentis, décaler le regard pour prendre en compte le contexte, s'intéresser aux processus organisationnels et managériaux, travailler ensemble, mais aussi lire ce qu'écrivent ceux dont c'est le métier de prendre du recul. Apports théoriques des sciences humaines et innovations dans les pratiques professionnelles marchent ensemble...
Synthèse - Quelle démographie récente et à venir pour les professions médicales et pharmaceutique ? - Constat et projections démographiques

La démographie des professions médicales et pharmaceutiques est un enjeu central des politiques d’organisation de l’offre de soins : combien de professionnels sont disponibles pour apporter des soins à la population ? Combien le seront dans les années à venir ? Cette évolution répondra-t-elle à l’augmentation de la population et aux évolutions des besoins ?
Maladie de Lyme dite chronique : état actuel des connaissances scientifiques et portrait des différentes perspectives

À la demande de trois directions du ministère de la Santé et des Services sociaux, l’INESSS a publié en mai 2019 des recommandations cliniques et de mise-en-œuvre concernant le diagnostic, le traitement et la prise en charge des personnes atteintes aux stades localisé et disséminés de la maladie de Lyme afin d’outiller les professionnels de
la santé, particulièrement ceux de la première ligne, face à cette maladie en progression. Pour la continuité des travaux, le Ministère a notamment demandé à l’INESSS d’apporterun éclairage scientifique sur la plausibilité que la maladie de Lyme puisse être à l’origine de symptômes systémiques généraux et persistants, de dresser un portrait de l’expérience des personnes qui sont aux prises avec de tels symptômes et de formuler des recommandations relatives à la prise en charge des personnes chez qui la maladie de Lyme est suspectée ou avérée.
Décret n° 2021-295 du 18 mars 2021 relatif aux dispositifs d'appui à la coordination des parcours de santé complexes et aux dispositifs spécifiques régionaux

https://www.legifrance.gouv.fr/download/pdf?id=U7NOlGNXOu7WPyAcaLgk_klqajYle0bwMRsYTZ99Ki0=
Le décret (n° 2021-295 du 18 mars 2021) précise les missions et le fonctionnement des dispositifs d’appui à la population et aux professionnels pour la coordination des parcours de santé complexes (DAC). Il précise la nature polyvalente de l’appui, les conditions de contribution à la coordination territoriale, le bénéfice d’un système d’information. Il prévoit que les dispositifs d’appui sont chargés d’une mission de service public et qu’ils signent un contrat pluriannuel d’objectifs et de moyens.
Témoignages autour des refus de soins en 2020

https://www.federationsolidarite.org/actualites/temoignages-autour-des-refus-de-soins-en-2020/
La Fédération publie la synthèse des résultats de son Observatoire Santé Solidarité qui met en lumière des témoignages de personnes ayant été victimes de refus de soins en 2020.
Il apparaît que les personnes en situation de précarité subissent des refus de soins directs, liés à la nature de leur couverture maladie, au refus de la dispense d’avance des frais, à l’indisponibilité de l’interprétariat ; ou indirects, comme l’orientation répétée et abusive vers un autre médecin, l’indisponibilité ou l’éloignement des équipements de santé....
Les centres médico-psychologiques de psychiatrie générale et leur place dans le parcours du patient

https://www.igas.gouv.fr/IMG/pdf/2019-090r.pdf
Dupays Stéphanie, Emmanuelli Julien
Dans ce rapport 10 recommandations à échéance brève (2021-2022) sont formulées, majoritairement à l’adresse de la DGOS : 1 Reproduire les travaux des ARS Nouvelle-Aquitaine et Hauts-de-France dans les autres régions pour identifier les difficultés d’accès ; 2 Poursuivre les investigations de la mission sur les délais en faisant réaliser par l’ANAP un outil de mesure et d’identification des leviers d’amélioration ; 3 Identifier une section budgétaire dans le budget des établissements dédiée à la psychiatrie et au sein de celle-ci à l’ambulatoire en distinguant ses différentes composantes dont les CMP ; 4 Dans le cadre des PTSM et CPTS et dans la mesure où l’environnement le permet, renforcer les collaborations avec les acteurs du soin psychique hors CMP pour alléger la charge des CMP ; 5 Inclure la....
Protéger le droit à la santé grâce à des systèmes de santé inclusifs et résilients accessibles à tous

https://rm.coe.int/proteger-le-droit-a-la-sante-grace-a-des-systemes-de-sante-inclusifs-e/1680a179f3
Les États membres du Conseil de l’Europe possèdent certains des systèmes de santé et de protection sociale les plus performants au monde. Pourtant, les inégalités en santé ont mis en lumière des difficultés persistantes en termes d’inclusivité des systèmes de santé dans la région, qui engendrent des coûts sociaux, humains et économiques importants pour les individus et les sociétés4. Avant même que la pandémie ne frappe, les données de santé montraient que les disparités dans l’accès aux soins préventifs et curatifs, fondées sur le genre, l’appartenance à une minorité ou le milieu socioéconomique, étaient courantes5. Par ailleurs, l’insuffisance des progrès réalisés au niveau régional concernant des déterminants sociaux de la santé majeurs comme l’éducation et la situation socioéconomique, souvent due à des inégalités structurelles sous-jacentes et profondément ancrées, a accru le risque pour les catégories moins favorisées de la population de présenter de moins bons résultats en matière de santé et de vivre moins longtemps que la moyenne.
L’Atlas du 51 : Rapport au Parlement sur les expérimentation innovantes en santé

https://solidarites-sante.gouv.fr/IMG/pdf/article_51_rapport_au_parlement_2020.pdf
L’Atlas du 51 constitue un complément du Rapport au Parlement 2020, permettant de localiser les terrains d’expérimentations par région. Il sera actualisé régulièrement. Il référence pour chaque région, toutes les expérimentations autorisées jusqu’en décembre 2020. Le premier chapitre donne une vue d’ensemble par région avec : - Le descriptif des expérimentations dont le territoire d’expérimentation concerne la seule région - Un lien vers le descriptif des expérimentations à l’initiative des acteurs mise en œuvre dans plusieurs régions - Un lien vers les initiatives ministérielles concernant la région Le descriptif des expérimentations nationales et des initiatives ministérielles fait l’objet des deux chapitres suivants. Pour plus d’informations, vous pouvez consulter le Rapport au Parlement 2020 ici. NB : les 3 expérimentations réintégrées, préexistantes à l’Article 51, ne figurent pas dans cet Atlas (PAERPA – terminée fin 2019-, Ecout’Emoi – fin prévue en décembre 2021, Mission Retrouve ton cap- terminée fin 2020)
Renoncer à se soigner pendant le confinement

Revil H., Blanchoz J-M., Bailly S. et C. Olm, « Renoncer à se soigner pendant le confinement. Premiers résultats d’enquête », Odenore/Assurance maladie en collaboration avec HP2 et VizGet, Décembre 2020, 24p.
La question du non-recours renvoie à toute personne qui ne reçoit pas – quelle qu'en soit la raison – une prestation ou un service auquel elle pourrait prétendre. Son approche s’élargit aujourd’hui à une diversité de domaines d’intervention. Entre non connaissance, non orientation, non proposition, non réception et non demande, les situations de non-recours interrogent l’effectivité et la pertinence de l’offre publique, et représentent un enjeu fondamental pour son évaluation.
Comprendre Les DAC en 8 minutes!

http://parcourssantecoordination.com/index.php/2020/06/15/comprendre-les-dac-en-8-minutes/
La dénomination de « Dispositif d’Appui à la Coordination » (DAC) traduit la volonté de l’Etat de moderniser le Système de Santé en créant davantage de synergie entre les organisations/dispositifs existants au sein des territoires, au service des patients de leurs aidants et des professionnels les accompagnant.
Dans un contexte d’augmentation des maladies chroniques et de vieillissement de la population, plusieurs dispositifs ont été créés afin de répondre à un besoin croissant de prise en charge de situations complexes. Les professionnels de santé, sociaux, médico-sociaux sont en effet confrontés à une recrudescence de parcours complexes induisant polypathologie, précarité, isolement social, ou handicap, en amont ou en aval de l’hôpital.
Pour pallier les difficultés de prise en charge, des dispositifs ont été créés afin de favoriser l’accès aux soins, l’interdisciplinarité et la coordination entre les professionnels.
Rapport annuel d’activité 2019 sur les évènements indésirables graves associés à des soins (EIGS)
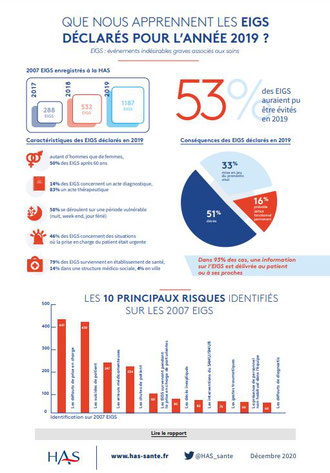
En 2019, les déclarations d’EIGS proviennent principalement des établissements de santé (79 %), puis du secteur médico-social (15 %), et enfin de la ville (4 %). Plus de la moitié des déclarations de l’année 2019 (57 %) proviennent des services de médecine, chirurgie et psychiatrie, ces derniers représentant également plus de la moitié des lits d’hospitalisation.
Le dispositif est exclusivement centré sur la compréhension des évènements les plus graves, ce qui explique que la moitié (51 %) des déclarations a comme conséquence le décès du patient, un tiers (33 %) la mise en jeu du pronostic vital, et dans 16 % des cas, un probable déficit fonctionnel permanent.
Les soins délivrés aux patients ont principalement un but thérapeutique (83 %). Ils sont délivrés pour près d’une moitié (46 %) dans un contexte d’urgence et, pour l’autre moitié, lors d’une prise en charge programmée (48 %). Bien que la situation clinique du patient, avant la survenue de l’événement, soit considérée complexe dans 60 % des situations, la moitié (51 %) des EIGS sont jugés évitables. Le déclarant estime avoir maîtrisé ou être en cours de maîtrise de la situation après la survenue de l’évènement (96 %), notamment par la prise de mesures immédiates (85 %). L’information du patient ou des proches est réalisée (93 %). Il reste 7 % de situations où aucune information n’est délivrée.
Les enseignements de l’étude anglaise « Being a patient » par The Patients Association

https://www.france-assos-sante.org/actualite/rendons-lexperience-patient-aux-patients/
Rapport « Being a patient. First report of the Patients Association’s patient experience programme » The patients association, Juillet 2020, Rapport entier disponible ici en anglaiS
Cet article est tiré de la traduction du rapport « Being a patient. First report of the Patients Association’s patient experience programme, July 2020 ». L’association de patients anglaise a publié ce document d’un intérêt majeur sur le sujet de l’expérience patient. Nous avons synthétisé et analysé pour vous vous ce rapport. Voici les points saillants à retenir. Toute ressemblance avec la France est fortuite…
Zoom sur les expérimentations d’initiative nationale (EDS, IPEP et PEPS)

L’article 51 apporte un cadre légal qui permet d’expérimenter de nouvelles organisations en santé en s’appuyant sur des modes de financement inédits et de déroger aux règles de droit commun, tant en ville qu’en établissement de santé ou médico-social.
La publication "Article 51 EDS, IPEP et PEPS" tire les premiers enseignements de la mise en œuvre des trois expérimentations nationales Episode de soins (EDS), Incitation à une prise en charge partagée (IPEP) et Paiement forfaitaire en équipe de professionnels de santé (PEPS), un an après leur lancement. Il ne s’agit pas d’un rapport d’évaluation de ces expérimentations en cours, mais d’une synthèse des points clés de leur démarrage. Ainsi, les premières actions déployées ou en cours de conception peuvent servir de source d’inspiration pour les autres expérimentateurs.
Les sciences sociales comme clés d’analyse et d’amélioration des pratiques soignantes

https://journals.openedition.org/anthropologiesante/7687
Infirmier de métier depuis 2012, j’ai construit ma posture et mes pratiques professionnelles avec l’appui des sciences sociales. L’objectif de ce texte est de montrer comment j’ai cherché à articuler sciences infirmières et sciences sociales. Pour ce faire, je me propose de revenir dans un premier temps sur la réalisation, en 2016, du projet de recherche infirmière « Social Sorting » (triage moral des patients aux urgences), puis sur le master de sociologie consacré à l’étude des discriminations et des inégalités que j’ai effectué en 2018. Cette double appartenance, aux sciences sociales et aux sciences infirmières, me permet aujourd’hui de développer une sociologie compréhensive de « l’action soignante ». Cette dernière, qui enrichit les deux disciplines, offre l’opportunité d’améliorer les pratiques cliniques. Par ailleurs, la recherche scientifique constitue un enjeu essentiel pour l’émancipation et le développement des professions paramédicales.
Atlas des soins palliatifs et de fin de vie en France

– Cousin François, Goncalves Thomas et al.
https://www.parlons-fin-de-vie.fr/qui-sommes-nous/atlas-des-soins-palliatifs-et-de-la-fin-de-vie/
Ce travail de mise en perspective a pour objectif de permettre aux acteurs de politique publique de s’emparer des différentes problématiques liées à l’accompagnement de fin de vie et d’adapter, de remodeler les dispositifs existants et les politiques de santé pour être au plus près des besoins des patients. Centre national des soins palliatifs et de la fin de vie –CNSPFV, 2ème édition, 2020, 106p.
Travailler en équipe en maison de santé : un questionnement éthique renouvelé

https://www.santepubliquefrance.fr/content/download/291575/2775680
Fournier Cécile, La Santé en action, 2020, n°. 453, p. 35-38
C'est une petite révolution dans les soins primaires qui fait son chemin : 1 500 maisons de santé pluriprofessionnelles (MSP), soutenues par les pouvoirs publics, réunissent médecins généralistes, infirmiers, kinésithérapeutes, pharmaciens et de nombreux autres professionnels paramédicaux. Pour ces professionnels libéraux, faire le choix de travailler au sein d'une MSP, c'est développer un ethos particulier et renouer, d'une manière différente, avec une médecine sociale défendue de longue date par les professionnels salariés des centres de santé municipaux, mutualistes et associatifs : travailler en équipe, développer des projets de santé à l'intention des patients venant consulter et aussi des habitants du territoire, et pour cela tisser de nouveaux types de partenariats. Dans la pratique, les professionnels y mènent donc une réflexion éthique permanente sur des manières de faire qui bouleversent leurs habitudes. Ce questionnement s'exerce non seulement dans la relation de soin avec un patient et son entourage, mais aussi, lors de l'élaboration d'actions collectives, dans la relation avec les autres professionnels, les partenaires institutionnels et les représentants de la population.
Médecins du Monde : Observatoire de l'accès aux droits et aux soins : rapport 2019

Pour ce vingtième rapport de l’observatoire de l’accès aux droits et aux soins et les 40 ans d’existence de Médecins du Monde, nous aurions espéré une amélioration sur le front de la santé des plus précarisés. Malheureusement, il n’en est rien. Le baromètre du climat social, qui guide le choix de nos zones d’intervention en métropole et en Outre-mer, s’est affolé devant le « gros temps » qui persiste.
En effet, nos programmes et nos actions se sont inscrits dans un contexte politique, économique et social difficile qui s’est dégradé et durci. Les inégalités se sont creusées et le taux de pauvreté reste à un niveau élevé ; la crise du système de santé dans son ensemble s’est aggravée ; l’Europe a continué à se barricader et à criminaliser les ONG, interdites de sauvetage en mer ; l’invisibilité des exilés, refoulés toujours plus loin des regards et des villes, s’est renforcée.
Il était trop tôt, dans ce rapport, pour dresser nos constats sur l’impact de l’épidémie de la Covid-19, cette crise sanitaire inédite qui a violement impacté la santé des populations les plus vulnérables et laisse déjà entrevoir la gravité de la crise globale à venir. Mais les observations brutes, pour ne pas dire brutales, que ce rapport pointe nous poussent à exiger d’urgence des solutions durables pour les personnes précarisées.
Patient, nouvelle profession de la santé ?
https://www.letemps.ch/sciences/patient-nouvelle-profession-sante
Un professionnel de la santé ne peut maîtriser à lui seul l’étendue des soins destinés à un patient, il doit interagir avec des spécialistes issus de multiples disciplines. Leur manière de coopérer est cruciale, en pleine évolution, et laisse toujours plus de place au patient
Renoncement aux soins, restes à charge, refus de soins : Comment lever les barrières de l’accès aux soins ?

Actes de la journée organisée par France Assos Santé le 25 novembre 2019
Quel financement pour les politiques d’autonomie ? Vers la cinquième branche de protection sociale

https://www.cnsa.fr/documentation/chapitre_prospectif_conseil_cnsa_2020.pdf
La création de la cinquième branche pour l’autonomie est historique en ce qu’elle ouvre la voie à une évolution de notre système de protection sociale. Pour cela, plusieurs orientations doivent guider les choix du législateur : d’abord définir les enjeux d’une politique de l’autonomie fondée sur les principes de l’égalité des chances et la convergence des politiques à destination des personnes âgées et des personnes en situation de handicap ; affirmer ensuite l’élargissement du périmètre traditionnel de la protection sociale à l’ensemble des politiques publiques concernées, cohésion des territoires et logement, développement économique ...
Guérir une maladie ou « prendre soin » d’une personne ?

L’article analyse le travail soignant. Il synthétise les principaux résultats d’un travail de recherche ethnographique sur la formation infirmière. Il montre que le travail infirmier représente, dans sa relation au « prendre soin », un exemple paradigmatique des tensions à l’œuvre entre deux formes de sollicitudes qui sont définies comme opposées car elles fondent des territoires professionnels hiérarchisés. La première est orientée vers la guérison de la maladie, la seconde vers le mieux-être, l’accompagnement d’une personne souffrante. L’auteur conclut en mettant en perspective ces résultats avec l’évolution des besoins de santé actuels qui requièrent une nouvelle articulation de ces deux formes de sollicitude.
Soins à domicile: de nouvelles données - Observatoire Suisse de la Santé

https://www.obsan.admin.ch/sites/default/files/publications/2020/obsan_bulletin_2020-01_f.pdf
Le HomeCareData de l’association Aide et soins à domicile Suisse – une banque de données offrant un grand potentiel Avec le HomeCareData, des données individuelles sur les clients recevant de l’aide et des soins à domicile deviennent disponibles.
Quel est le potentiel de cette banque de données, quelles en sont les limites? Ce bulletin présente le contenu de la banque de données HomeCareData développée par Aide et soins à domicile Suisse. Il en explore le potentiel pour la recherche sur les services de santé et informe sur son état de développement actuel (qualité des données, représentativité, possibilités d’appariement). Il conclut sur les pistes envisageables pour son développement ultérieur. Ce travail s’inscrit dans le cadre du projet «Amélioration des données relatives à la qualité des soins à domicile» mené en collaboration avec l’Université des sciences appliquées de Zurich (ZHAW), l’Institut de médecine sociale et préventive (ISPM) de l’Université de Berne et en partenariat avec l’association Aide et soins à domicile Suisse. Il est soutenu par le Programme national de recherche «Système de santé» (PNR 74).
Comparaison internationale de l’organisation de la médecine spécialisée - Italie : les réseaux pluridisciplinaires en Toscane

Dans un contexte de demande croissante de soins liée à une population vieillissante souffrant de multiples maladies chroniques, la France, comme d’autres pays, cherche à faire progresser la
coordination des soins dans les secteurs des soins primaires, hospitaliers et de longue durée. Malgré le rôle essentiel des médecins spécialistes dans la prise en charge de ces patients, peu
d’attention y a été portée. Afin d’étudier les différentes façons dont les spécialistes travaillent hors de l’hôpital pour intégrer les soins de ville, nous avons réalisé des études de cas dans
cinq pays (Allemagne, Angleterre, États-Unis, Italie et Pays-Bas).
Les deux études de cas présentées ici pour l’Italie décrivent l’organisation et le fonctionnement de réseaux pluriprofessionnels prenant en charge des patients atteints du pied diabétique et
d’insuffisance cardiaque, dans la région de Toscane.
Ce premier volume en français inaugure une nouvelle série des Rapports de l’Irdes, intitulée
« Etudes de cas ».
Voir aussi une synthèse des résultats pour les 5 pays : Questions d'économie de la santé n° 248
Innovations dans cinq pays (Allemagne, Angleterre, États-Unis, Italie, Pays-Bas). Michel L., Or Z. (Irdes) - Rapport n° 573 - Juillet 2020
La protection sociale en France et en Europe en 2018

La protection sociale en France et en Europe en 2018
Résultats des comptes de la protection
sociale – édition 2020
La Direction de la recherche, des études, de l’évaluation et des statistiques (DREES) publie « La protection sociale en France et en Europe en 2018 ». Cet ouvrage analyse le niveau et les évolutions des prestations sociales et des ressources les finançant, pour les différents risques sociaux (vieillesse-survie, santé, famille, emploi, pauvreté-exclusion sociale, logement). Ces dépenses sociales sont mises en perspective et comparées avec celles des autres États membres de l’Union européenne.
En 2018, le solde de la protection sociale reste excédentaire et
atteint 9,8 milliards d’euros
Dans un contexte économique toujours favorable, le solde du système de protection sociale français est excédentaire en 2018. Pour la deuxième année consécutive, il continue d’augmenter, pour
s’établir à 9,8 milliards d’euros, soit 0,4 % du produit intérieur brut (PIB). Les ressources de la protection sociale (800 milliards d’euros) restent dynamiques en 2018 (+2,6 %, après +2,7 % en
2017) et progressent toujours à un rythme plus élevé que les dépenses (+2,0 %, après +1,9 % en 2017).
Les mesures en faveur du pouvoir d’achat des actifs font passer la
part des impôts et taxes affectés à plus du quart des ressources de la protection sociale
Les structures de financement sont très liées à l’histoire des systèmes de protection sociale. En France, les cotisations prédominent alors que dans d’autres pays comme le Danemark ou le
Royaume-Uni, ce sont les impôts et les autres contributions publiques qui financent l’État-providence. En 2018, la part des cotisations dans le total des ressources diminue en France, passant de
61 % à 59 %, dans le cadre des mesures en faveur du pouvoir d’achat des actifs, qui opère une bascule entre cotisations sociales et contribution sociale généralisée (CSG). Le poids de
la CSG et, de ce fait, le poids des impôts et taxes affectés (Itaf) dans les ressources, augmentent de 2 points (respectivement de 13 % à 16 % et de 24 % à 26 %).
La croissance des prestations sociales est modérée depuis plusieurs
années en France comme en Europe
En France, les prestations sociales représentent 742,1 milliards d’euros en 2018. Plusieurs réformes mises en œuvre ces dernières années (politique familiale, aides au logement, etc.) modèrent
leur croissance, qui est inférieure à 2 % depuis 2015. En 2018, les prestations sociales augmentent de 1,9 % (après +1,8% en 2017).
En 20171, la France reste en tête des pays membres de l’Union européenne à 28 (UE-28) pour la part de sa richesse nationale dédiée aux dépenses de prestations de protection sociale. Tandis que la moyenne s’établit à 26,8 % pour l’UE-28, la France y consacre près d’un tiers de son PIB (31,7 % en 2017 et 31,4 % en 2018). Néanmoins, si on rapporte la dépense au nombre d’habitants et en standards de pouvoir d’achat (SPA)2 , la France passe en 6e position, derrière l’Allemagne (3e position). Les États-Unis et le Canada, eux, consacrent à la protection sociale une part plus faible de leur richesse nationale, respectivement 18,9 % et 17,8 % de leur PIB.
Au total, en 2017, l’UE-28 consacre plus de 4 000 milliards d’euros aux prestations sociales, concentrés dans les plus anciens États membres (UE-15). La part des prestations dans le PIB diminue légèrement dans l’ensemble des pays de l’UE-28 en 2017 : -0,2 point de PIB en moyenne par rapport à 2016. Au cours des dix dernières années, la part des prestations sociales dans le PIB ont toutefois augmenté de 2,6 points dans l’UE-28 : les systèmes de protection sociale ont joué leur rôle de stabilisateur automatique après la crise économique de 2008, avec toutefois des différences entre les pays.
Les prestations retraite et santé sont les principaux moteurs de la
croissance des dépenses de protection sociale
En France, les prestations du risque vieillesse-survie (46 % du total, soit 339,6 milliards d’euros) sont dynamiques en 2018 (+2,5 %, après +1,7 % par an depuis 2015), notamment du
fait de la hausse des dépenses de pensions de retraites. En effet, les départs à la retraite des baby-boomers et l’allongement de la durée de vie entraînent une hausse du nombre de bénéficiaires.
En Europe, les dépenses de vieillesse-survie constituent également la part la plus importante des prestations dans l’ensemble des pays membres (46 % du total des prestations de l’UE-28).
Chez nos voisins européens, le vieillissement de la population contribue aussi à la croissance des dépenses du risque vieillesse-survie.
Les prestations liées à la santé (35 % du total, soit 261,1 milliards d’euros) poursuivent leur hausse régulière (+2,1 % en 2018, comme en 2017). Elles sont portées en particulier par le dynamisme des dépenses liées aux consultations en ville, du fait de l’accroissement des rémunérations forfaitaires des médecins. Entre 2016 et 2017, les dépenses de prestations de santé sont également dynamiques dans tous les États membres de l’Union européenne. Elles représentent 37 % du total des prestations de l’UE-28.
Les dépenses liées aux prestations logement baissent en
2018
Les prestations sociales relatives à la famille, à l’emploi, à la pauvreté et l’exclusion sociale ainsi qu’au logement, dont le poids est moins important que ceux des risques vieillesse-survie et
santé, évoluent à des rythmes contrastés. Les prestations versées au titre de la famille continuent leur hausse en 2018 (+1,3 %, après +1,2 % en 2017). La croissance des prestations
couvrant le risque chômage (+0,1 % en 2018) reste contenue par un marché de l’emploi favorable. À l’inverse, les dépenses de lutte contre la pauvreté et l’exclusion sociale ralentissent
(+3,6 %, après +5,6 % en 2017), traduisant le contrecoup de la montée en charge de la prime d’activité en 2017. Les dépenses de logement baissent de 7,2 %, principalement sous
l’effet des réformes de 2017 et 2018. Cette contraction concerne les dépenses pour les trois allocations logement (l’aide personnalisée au logement ou APL, l’allocation de logement familiale ou
ALF et l’allocation de logement sociale ou ALS). Elle est particulièrement marquée pour les APL, du fait de la baisse de ces aides pour les locataires du parc social bénéficiant de la réduction
de loyer de solidarité (RLS). À noter cependant que la compensation de la baisse de ces APL par des réductions de loyer équivalentes dans le cadre de la RLS n’est pas comptabilisée dans les
comptes de la protection sociale, car il s’agit d’une moindre dépense des ménages et non d’une prestation.
1Dernière année disponible pour les données harmonisées au niveau européen.
2Le SPA est une monnaie fictive permettant de comparer les États en tenant compte des différences
de pouvoir d’achat.
Télécharger l’ouvrage
« La protection sociale en France et en Europe en 2018, résultats des
comptes de la protection sociale, édition 2020 »
Sous la direction de Lucie Gonzalez, Jean-Cyprien Héam, Myriam Mikou et Mickaël Portela, coordonné par Léa Mauro, Francisco Pichott et Céline Pilorge (DREES).
Collection Panoramas de la DREES-social, édition 2020. Juin 2020.
Télécharger l’infographie
La protection sociale en France et en Europe 2020 - Les chiffres
clés
Dispositifs d’Appui à la population et aux professionnels pour la Coordination des parcours de santé complexes

L’origine des DAC ou « Dispositifs d’Appui à la population et aux professionnels pour la Coordination des parcours de santé complexes » s’inscrit dans un contexte d’augmentation des pathologies chroniques et de vieillissement de la population.
Afin d’organiser la prise en charge dans les territoires des parcours de santé complexes (c’est à dire lorsque l’état de santé, le handicap ou la situation sociale du patient rendent nécessaire l’intervention de plusieurs catégories de professionnels de santé, sociaux ou médico-sociaux) , de nombreux dispositifs sont apparus ces dernières années, au gré des politiques publiques, répondant en général à une mono-problématique de santé ou du champ médico-social.
On compte à ce jour sept dispositifs d’appui, détenant une expertise propre en vue de favoriser l’accès aux soins, l’interdisciplinarité des prises en charge et la coordination des professionnels :
POUR EN SAVOIR PLUS
Référentiel de mission et d'organisation des DAC d'Île-de-France : https://www.iledefrance.ars.sante.fr/system/files/2019-11/referentiel-dac-ars-idf-2019.pdf
En savoir plus sur les Dispositifs d’Appui à la Coordination (DAC) : https://www.iledefrance.ars.sante.fr/les-dispositifs-dappui-la-coordination-dac
Rapport d’activité 2019 de la Haute Autorité en Santé

https://www.has-sante.fr/upload/docs/application/pdf/2020-05/rapport_dactivite_2019_de_la_has.pdf
Pr Dominique LE GULUDEC, Présidente du Collège de la HAS : "2019 est l’année 1 du projet stratégique de la HAS à 5 ans. Notre objectif premier est de favoriser un accès sécurisé et rapide à l’innovation, soit à des produits susceptibles de constituer des progrès avérés pour nos concitoyens. Des thérapies géniques aux dispositifs médicaux connectés, ce rapport livre quelques exemples emblématiques. Convaincus que la qualité du système de santé progresse sous l’impulsion d’usagers acteurs et autonomes, nous faisons de leur engagement une priorité. Le conseil pour l’engagement des usagers créé en 2019 nous guide dans cette ambition. La qualité envisagée du point de vue des personnes passe par des parcours de santé et de vie qui traversent l’organisation compartimentée de notre système. L’élaboration du parcours de prise en charge de la BPCO, assorti d’indicateurs, ouvre la voie pour d’autres maladies chroniques comme le prévoit la stratégie de transformation du système de santé. La construction concertée du nouveau dispositif de certification des hôpitaux et cliniques témoigne quant à elle de notre souhait d’évaluer l’offre de soin et d’accompagnement au regard de la pertinence des pratiques et des résultats pour les personnes au plus près des équipes qui les prennent en charge. Enfin 2019 nous a vu renforcer notre présence à l’international. À l’heure de la publication de ce rapport, la France sort progressivement du confinement imposé pour lutter contre l’épidémie de COVID-19. La HAS a adapté ses méthodes de co-construction pour produire vite dans le respect de ses valeurs : rigueur scientifique, indépendance et transparence. Dans les semaines qui viennent, il nous reviendra de réévaluer nos priorités stratégiques à l’aune des impacts d’une crise sans précédent."
Le non-recours aux prestations sociales - Mise en perspective et données disponibles

https://drees.solidarites-sante.gouv.fr/IMG/pdf/dd57.pdf
Dossier coordonné par Lucie Gonzalez et Emmanuelle Nauze-Fichet
Coll. Les Dossiers de la DREES, n°57, juin 2020
Ce dossier vise à dresser un panorama des données déjà produites par la DREES sur le non-recours aux prestations sociales et annoncer les travaux prévus pour les prochaines années.
Une note de synthèse introductive met le sujet en perspective : comment le non-recours aux prestations, devenues de plus en plus ciblées, est-il devenu un objet de préoccupation des associations, des chercheurs et des acteurs publics ? Quels sont les enjeux de la lutte contre le non-recours ? Quelles sont les stratégies mises en oeuvre ? Quelles données sont disponibles sur l’ampleur du non-recours, le profil des non-recourants, les motifs déclarés, pour étayer l’action publique en la matière ?
Suivent un ensemble de fiches rassemblant les éléments statistiques disponibles sur le champ d’action du ministère des Solidarités et de la Santé, produites par la DREES et la Cnaf (et la Dares pour le RSA).
Appui au déconfinement : Profils de territoires à l’échelle des EPCI

Synthèse nationale : https://www.scoresante.org/uploadedFiles/SCORE-Sante/Profils/Fnors_Profils_Deconfinement_SyntheseNationale_2020.pdf
Note méthodologique : https://www.scoresante.org/uploadedFiles/SCORE-Sante/Profils/Fnors_Profils_Deconfinement_Methodo_2020.pdf
Accès à la sélection de votre secteur : https://www.scoresante.org/profils_territoires.html
La Fédération nationale des observatoires régionaux de la santé (Fnors) et les Observatoires régionaux de la santé (ORS) mettent à disposition des profils de territoires au niveau de chaque Établissement public de coopération intercommunale - EPCI (métropoles, communautés d’agglomération, communautés urbaines ou communautés de communes) de France. Ces profils de territoires ont vocation à aider les décideurs et les acteurs dans le cadre de l’épidémie de Covid-19. Ils permettent de caractériser chaque territoire à partir d’une sélection d’indicateurs en lien avec les facteurs de risque de gravité de la Covid-19 ou avec les situations pouvant favoriser la circulation du virus. Au total, 1 250 fiches regroupant chacune une trentaine d’indicateurs sont accessibles sur le site internet de la Fédération via le lien suivant : www.scoresante.org/profils_territoires.html
Pratiques des médecins généralistes dans les territoires devenus zones d’intervention prioritaire

https://drees.solidarites-sante.gouv.fr/IMG/pdf/er1147.pdf
Julien Silhol (Insee), Blandine Legendre et Martin Monziols (DREES)
Coll. Études et Résultats, n°1147,
Entre 2014 et 2017, les médecins généralistes exerçant dans des territoires actuellement classés en zones d’intervention prioritaire (ZIP), caractérisées par une offre de soins insuffisante ou des difficultés dans l’accès aux soins, ont des pratiques d’exercice spécifiques.
Ils ont une patientèle plus importante et déclarent réaliser davantage de consultations. Mais leur temps de travail hebdomadaire reste comparable à celui des médecins généralistes exerçant hors ZIP. Leur durée moyenne de consultation est donc plus courte que celle de ces derniers.
Ils ont légèrement moins de liens avec les autres professionnels de santé et consacrent moins de temps à la formation continue. Ils ont également tendance à prescrire davantage d’antidouleurs opioïdes, mais moins de soins paramédicaux, et effectuent moins d’actes de prévention.
Ces résultats tiennent compte des caractéristiques individuelles observées des médecins, ainsi que de certaines caractéristiques de leur patientèle et de leur commune d’installation. Malgré des différences de pratiques d’exercice au quotidien, les médecins généralistes installés dans une zone devenue ZIP ne se distinguent pas de leurs confrères au regard de la conception qu’ils se font de leur travail (suivi médical, soutien psychologique et social, coordination des soins, etc.).
La revue « le partenariat de soin avec le patient : analyses »

https://ci3p.univ-cotedazur.fr/2020/04/29/la-revue-le-partenariat-de-soin-avec-le-patient-analyses/
6 mois après le lancement d’un cycle de congrès international sur le partenariat de soin avec le patient initié à Nice en octobre 2019 dont la seconde rencontre est prévue les 16 et 17 septembre prochain à Toulouse 2020, la première revue dans ce domaine voit le jour.
Ce premier numéro, publié pour le moment en version numérique au vu de l’impact de la pandémie Covid-19 auprès de nos populations, sur nos organisations et la société, est maintenant disponible. Il vous est, dès à présent, possible de le feuilleter en ligne ou de le télécharger.
Nous avons décidé de le publier, avec des aménagements de circonstances, comme vous pourrez le lire dans ce numéros. Ce premier numéro qui propose des articles prolongeant des communications réalisées lors du colloque des 14 et 15 octobre 2019, et donc communiquée après supervision du conseil scientifique du colloque.
Cette revue sera semestrielle et recueillera des articles, après sélection d’un comité scientifique approfondissant les connaissances du partenariat de soin avec le patient dans l’enseignement, les soins et la recherche, tant à des niveaux micro (clinique), méso (services, réseaux et organisation) que macro (politique de santé…).
Décloisonner les prises en charge entre médecine spécialisée et soins primaires : expériences dans cinq pays

Michel Lucie, Or Zeynep, Questions d’économie de la santé, 2020, n° 248
Le vieillissement de la population, qui engendre une augmentation du nombre de personnes atteintes de maladies chroniques, oblige les systèmes de santé à repenser leur organisation. Répondre aux besoins des patients rend nécessaire une meilleure coordination de leurs prises en charge au confluent des soins primaires, de la médecine spécialisée et du médico-social. En France, depuis une quinzaine d’années, les soins primaires se réorganisent à travers, notamment, le développement des maisons de santé pluridisciplinaires. Mais les médecins spécialistes sont rarement engagés dans ces organisations. L’hyperspécialisation, qui risque de produire une fragmentation de l’offre de soins de plus en plus importante, et les difficultés d’accès aux soins de spécialistes interrogent sur les modes d'organisation de la médecine spécialisée. A partir de huit études de cas observés dans cinq pays, les auteurs proposent une analyse de nouveaux modèles d'organisation de la médecine spécialisée. Ils décrivent les démarches et outils mobilisés afin de mieux prendre en compte les besoins des patients et de décloisonner les prises en charge. Ils questionnent ensuite la manière dont ces démarches viennent bousculer tant les rôles des spécialistes que ceux des autres professionnels de santé concernés. Ils montrent aussi en quoi les modes de financement changent pour s’adapter aux nouveaux besoins. ,
En 2018, les territoires sous-dotés en médecins généralistes concernent près de 6 % de la population

https://drees.solidarites-sante.gouv.fr/IMG/pdf/er1144.pdf
En raison d’un décalage croissant entre l’offre et la demande de soins, l’accessibilité géographique aux médecins généralistes a baissé de 3,3 % entre 2015 et 2018. En 2018, les Français ont accès en moyenne à 3,93 consultations par an et par habitant, contre 4,06 consultations en 2015. Les inégalités s’accentuent entre les communes les moins bien dotées et celles qui le sont le plus. Cette moindre accessibilité s’explique principalement par la baisse du temps médical disponible, du fait de la diminution globale
du nombre de médecins en activité sous l’effet de nombreux départs à la retraite, que les nouvelles installations ne compensent pas quantitativement, en raison de l’effet prolongé des numerus clausus
appliqués au cours de ces dernières décennies. Les stratégies visant la libération de temps médical utile (nouvelles organisations territoriales, protocoles de coopérations interprofessionnelles, recours au numérique, etc.) peuvent constituer un levier pour freiner cette tendance structurelle.
Les maisons de santé attirent-elles les jeunes médecins généralistes dans les zones sous-dotées en offre de soins ?

Chevillard G., Mousquès J. (Irdes) - Questions d'économie de la santé n° 247 - Mars 2020
Létude compare l'évolution dans le temps de la densité de médecins généralistes entre des territoires avec maisons de santé et des territoires aux caractéristiques voisines mais sans maison de santé. Les résultats montrent que les territoires de vie avec une faible accessibilité aux soins et dans lesquels sont implantées des maisons de santé connaissent une meilleure évolution de loffre de soins et attirent davantage les jeunes médecins généralistes de moins de 40 ou 45 ans. Ainsi, dans les espaces périurbains ayant une moindre accessibilité aux soins primaires, leurs arrivées sont supérieures aux départs et les maisons de santé participent donc à rééquilibrer la répartition de l'offre de soins. Dans les marges rurales peu attractives et aux populations fragiles, elles ont un effet positif en atténuant la diminution de loffre due aux départs en retraite, mais cet effet est à lui seul insuffisant pour inverser la dynamique démographique défavorable. D'autres mesures complémentaires sont donc nécessaires dans ces territoires.
Les professions de santé demain : quels acteurs, pour quelles missions et avec quelles compétences ?
Tous les acteurs engagés aujourd’hui dans les nouvelles politiques de santé sont d’accord : les métiers de santé évoluent et c’est une nécessité pour faire face aux nouveaux enjeux tant médicaux que sociétaux auxquels ils doivent répondre. Cette journée de réflexion organisée par le Conseil d’État autour de ce que seront - ou devront être - les professions de santé demain a montré par la richesse de ses intervenants combien les nécessaires mutations, accompagnées par les politiques publiques, sont à l’oeuvre avec des professionnels de santé pluriels et aptes à travailler ensemble pour le meilleur service rendu au patient dans une articulation ville/hôpital la plus efficiente possible.
Organiser la médecine spécialisée et le second recours : une pièce essentielle de la transformation de notre système de santé

Le travail engagé devait être mené en plusieurs étapes. La première étape s’est conclue par un premier avis du HCAAM adopté à l’unanimité le 22 juin 2017 qui recommandait d’agir sur le processus de formation des spécialistes pour lui donner plus de capacités d’adaptation aux besoins futurs, en s’interrogeant notamment sur le niveau de granularité des spécialités, en soulignant l’importance d’un socle commun de connaissances, la nécessité d’une diversification des lieux de formation pratique hors des services hospitalouniversitaires et des possibilités de changement de spécialité ou de type d’activité au cours de la vie professionnelle.
Ce second avis prolonge le premier sur les sujets suivants :
Sur les services attendus par les usagers en termes de prise en charge spécialisée et de parcours de soins ;
Sur les modèles organisationnels à mêmes de renforcer l’intégration territoriale des spécialistes ;
Sur l’articulation de la médecine spécialisée avec les soins primaires et le niveau hospitalier ;
Sur les leviers de la transformation.
Bilan d'étape des groupements hospitaliers de territoire (GHT)

Tome 1 : http://www.igas.gouv.fr/IMG/pdf/2019-034r_tome_i_.pdf
Tome 2 : http://www.igas.gouv.fr/IMG/pdf/2019-034r_tome_ii_.pdf
Bilan d'étape des groupements hospitaliers de territoire (GHT) – Dagorn Claude, Giorgi Dominique, Meunier Alain et al.
Dans le cadre de son programme d’activité 2019, l’IGAS a réalisé un bilan d’étape des groupements hospitaliers de territoire (GHT), trois ans après leur mise en place, au moment où s’ouvre une nouvelle étape pour ces groupements, dessinée par la loi de transformation du système de santé de juillet 2019. Ce sont 135 GHT, aux périmètres variables, qui structurent ainsi l’offre de soins aujourd’hui. La mission a procédé par enquêtes, à la fois auprès des GHT et des agences régionales de santé, s’est rendue dans 12 régions et a échangé avec plus de 400 interlocuteurs. A partir de ce travail de terrain et de l’analyse fine des différentes situations, la mission fournit un bilan selon quatre dimensions (gouvernance, projets médicaux, organisation et gradation des soins, mutualisation de moyens). Cet "instantané" fait apparaître des états d’avancement différenciés, certains GHT étant très avancés dans une dynamique d’intégration, cependant que d’autres sont freinés par des contextes médicaux ou économiques défavorables ; ....
Choisir une mutuelle c’est « facile à lire et à comprendre ».

https://www.respects73.fr/un-guide-pour-choisir-une-mutuelle-facile-a-lire-et-a-comprendre/
La Mutualité française a publié un guide de la mutuelle pour expliquer ce qu’est une mutuelle et un dictionnaire de la santé en « facile à lire et à comprendre ».
En 2018, les territoires sous-dotés en médecins généralistes concernent près de 6 % de la population

https://drees.solidarites-sante.gouv.fr/IMG/pdf/er1144.pdf
Mesurée à l’échelle du territoire de vie-santé, la part de la population française vivant en zone sous-dotée en médecins généralistes (ou « sous-dense ») est faible, mais elle passe, en quatre ans, de 3,8 % à 5,7 %. La baisse de l’accessibilité est plus marquée dans le centre de la France. De nouveaux territoires sont concernés par la sous-densité, notamment du centre de la France vers le nord-ouest. Les territoires les mieux dotés en médecins généralistes sont aussi les plus attractifs, tant du point de vue de la croissance démographique que des équipements (sportifs, culturels, commerciaux et scolaires). L’accessibilité aux médecins généralistes s’inscrit ainsi dans une problématique plus globale d’aménagement du territoire.
ANAP : Le positionnement territorial : construire une offre de soins adaptée à une population

L’analyse chiffrée de l’environnement et de la patientèle de l’établissement de santé met en regard l’offre d’un établissement, les demandes de la population, les prises en charge alternatives ou concurrentes. Elle met en exergue les axes de développement porteurs autour desquels la communauté hospitalière peut se mobiliser. Cette publication décrit et documente le positionnement territorial d’un établissement de santé comme facteur constitutif d’une stratégie de (re)composition de l’offre de soins au service d’une population.
Infirmier(ière) en pratique avancée (IPA)- Dossier Documentaire EHESP

https://documentation.ehesp.fr/wp-content/uploads/2020/01/DO_IPA_202001.pdf
La pratique avancée a été créée pour les «auxiliaires médicaux» par la loi de modernisation de notre système de santé de janvier 2016, puis définie pour la profession infirmière par des textes réglementaires en 2018 et 2019. L'infirmier exerçant en pratique avancée dispose de compétences élargies, par rapport à celles de l'infirmier diplômé d'Etat. Il participe à la prise en charge globale des patients dont le suivi lui est confié
par un médecin ainsi qu’à l'organisation des parcours entre les soins de premier recours, les médecins spécialistes de premier ou deuxième recours et les établissements et services de santé ou médicosociaux...
La prévention et la prise en charge de l'obésité (Cour des comptes, décembre 2019)

« En France, l’obésité concerne 49 % des adultes et 17 % des enfants de 6 à 17 ans. Les pouvoirs publics ont adopté, depuis 2001, des plans nationaux pour tenter de mieux prendre
en charge cette pandémie. Ainsi, depuis 2005, le nombre de personnes obèses s’est stabilisé mais les inégalités sociales et territoriales se sont aggravées, en particulier dans les
départements d’outre-mer. Les politiques de prévention et de lutte contre l’obésité souffrent d’un manque de lisibilité et de coordination, et leurs effets sont, par ailleurs, difficiles à
mesurer. »
Rapport
https://www.ccomptes.fr/system/files/2019-12/20191211-rapport-prevention-prise-en-charge-obesite.pdf
https://www.ccomptes.fr/fr/publications/la-prevention-et-la-prise-en-charge-de-lobesite
Facturation des téléconsultations et téléexpertises en établissments de santé

https://solidarites-sante.gouv.fr/IMG/pdf/guide_facturation_tlm_en_etablissement_de_sante.pdf
La mise en place des tarifs de droit commun de la téléconsultation et de la téléexpertise s’est accompagnée de mesures de simplification qui facilitent le déploiement de ces nouveaux modes organisationnels. Il est pleinement applicable aux actes et aux consultations externes effectués en établissement de santé par des médecins dans le cadre de leur activité salariée.
CPTS : mode d'emploi

http://parcourssantecoordination.com/index.php/2020/01/07/cpts-mode-demploi/
ESP, MSP, CPTS, PTA… de quoi parle-t-on ?
Notre système de santé est en métamorphose permanente afin d’optimiser les Parcours de Santé des usagers, et aider les professionnels dans leur exercice en permettant des prises en charges pluriprofessionnelles pour les patients et leurs proches.
Chez Parcours Santé & Coordination, nous pensons que les CPTS représentent une véritable opportunité pour les patients, leurs proches et les professionnels. Nous souhaitons vous aider & développer ces initiatives !
Cet article vous permettra de comprendre les différences entre les dispositifs existants, la méthodologie à appliquer pour construire une CPTS et vous proposera nos conseils pour mener avec succès votre projet.
Rapport d'étude sur la qualité des soins prodigués en maisons de naissance en France

.
http://www.xn--epop-inserm-ebb.fr/wp-content/uploads/2019/11/Rapport_Maisons-naissance_2019-1.pdf
Analyse des données de l'année 2018 par le groupe de recherche sur les maisons de naissance
Ce rapport porté par le groupe de recherche sur l'évaluation des maisons de naissance est le fruit d'un travail collaboratif initié il y a plus de deux ans. Son objectif était d'évaluer les pratiques obstétricales et la santé des femmes et des nouveau-nés pris en charge en maisons de naissance. Il s'agissait d'une opportunité d'évaluer rapidement après le début de l'expérimentation ces nouvelles structures en
France, les effets du changement de paradigme qu'elles initient.
Les racines de la crise de l’hôpital, Laurent Chambaud
https://theconversation.com/les-racines-de-la-crise-de-lhopital-128341
Nos hôpitaux français sont-ils malades ? Y a-t-il, comme le suggèrent certains, un plan délibéré de casse de l’hôpital ? Ou, comme le professent d’autres, assiste-t-on plutôt à l’amorce d’une nécessaire transformation du rôle et de la place de l’hôpital ?
Avant de pouvoir s’engager à répondre à ces questions, et pour dépassionner le débat, il n’est probablement pas inutile de rappeler certains faits, afin de mettre en perspective la situation de l’hôpital français.
Le COMID, un outil rapide et précis, utilisé pour mesurer la complexité des prises en soins à domicile

imad – institution genevoise de maintien à domicile (Busnel, Marjollet, & Perrier-Gros-Claude, 2018) a développé un instrument clinique d’utilisation rapide et facile, qui permet l’évaluation de la complexité multidimensionnelle de la prise en soin infirmière à domicile.
L’évaluation de la complexité permet d’identifier les éléments problématiques nécessitant une évaluation plus précise. Cette évaluation constitue une aide à la mise en place d’actions ciblées, personnalisées et multidisciplinaires par l’ensemble des acteurs de l’aide et des soins (infirmier-ère, médecin traitant, professionnels de l’aide et des soins, travailleurs sociaux, etc.).
Modèle de plan personnalisé de coordination en santé

https://www.has-sante.fr/upload/docs/application/pdf/2019-07/app_282_modele_ppcs_web.pdf
L’objectif du PPCS est de faciliter le travail en commun des professionnels tout enprenant appui sur la (les) compétence(s) de la personne concernée et de son entourage.Il aide les professionnels à planifier et à personnaliser la prise en charge (au sens dusoin ou de l’accompagnement) de la personne par une analyse concertée de ses problèmes et de ses besoins non couverts, et la prise en compte de ses attentes et de ses projets. Pour cela, les professionnels sont invités à accorder une égale importance aux dimensions médicale, psychologique, sociale et environnementale.
Accès aux soins : Le guide pratique pour les élus

https://solidarites-sante.gouv.fr/IMG/pdf/guide-elus-14-11-2019-vf.pdf
Ce guide pratique s’adresse aux élus confrontés aux inégalités territoriales en matière d’accès aux soins. Il a pour objectif de leur donner une vision d’ensemble du cadre législatif et réglementaire et des dispositifs publics mobilisables. Il vise également à leur proposer des éléments méthodologiques concrets pour guider leurs initiatives et mettre en valeur les démarches portées avec succès par d’autres collectivités territoriales.
#politiqueterritoriale #accèsauxsoins
Le shadowing pour recueillir le vécu des usagers et améliorer la qualité des soins : une expérimentation régionale

L’expérience des patients est aujourd’hui reconnue comme une dimension de la qualité des soins. Sa définition proposée par le Picker Institute est claire et acceptée. Malgré cette reconnaissance, le recueil de l’expérience des patients en France est très limité et présent essentiellement à travers le questionnaire e-Satis de la Haute Autorité de santé, adressé aux patients ayant séjourné plus de 48h dans un établissement de santé MCO. Ce questionnaire a pour objectif principal le recueil de la satisfaction des patients et dans une moindre mesure de leur expérience. Le shadowing, est une méthode de recueil de l’expérience des patients en temps réel afin d’identifier les actions qui permettent d’améliorer le vécu des patients sur un parcours donné

Refus de soin : une discrimination inacceptable ! Les associations interpellent les parlementaires
https://www.pratiquesensante.org/2019-03-11-04/
Bénéficiaires de la couverture maladie universelle complémentaire (CMU-C), de l’aide à l’acquisition d’une complémentaire santé (ACS) et de l’aide médicale de l’État (AME), demandeurs d’asile,
personnes handicapées, réfugiés, ils sont trop nombreux en France à être victimes de discrimination lorsque des professionnels de santé refusent de les recevoir ou de les soigner du fait de leur
état de santé, de leur couverture maladie, de leur nationalité, de leur handicap ou encore de leur orientation sexuelle ou de leur religion.

Un Guide "Aide-soignant" pour un parcours professionnel réussi
Les aides-soignants sont l'un des maillons forts de la chaîne de soin, au plus proche du patient qui trouve toujours en eux une oreille attentive et précieuse. Valoriser les compétences du métier aide-soignant est aujourd'hui indispensable alors que les conditions d'exercice restent tendues. Ce Guide, à l'initiative de la rédaction d'aide-soignant.com, s'adresse aux aides-soignants en formation initiale, en poste ou en quête d'évolution. Il leur apportera toutes les informations utiles pour évoluer sereinement dans leur vie professionnelle, en cours et en devenir.

Fluidifier les parcours patients et les synergies entre acteurs - Démarches et outils
De nombreux professionnels souhaitent aujourd’hui rendre le parcours de leurs patients le plus fluide possible. Cette publication présente vingt outils pratiques, conçus et utilisés par des professionnels au sein de neuf régions métropolitaines.

Des organisations et des pratiques coopératives diverses entre médecins généralistes et infirmières dans le dispositif Asalée : une typologie des binômes
Afrite A. (Irdes), Franc C. (Cesp, Inserm UMR 1018, Irdes) et Mousquès J. (Irdes)
Questions d'économie de la santé n° 239, Février 2019
Le dispositif expérimental de coopération entre médecins généralistes et infirmières, Action de santé libérale en équipe (Asalée), a plusieurs objectifs : améliorer la qualité de prise en charge des patients souffrant de maladies chroniques et sauvegarder du temps médical grâce à l'éducation thérapeutique et une délégation d'actes des médecins généralistes vers les infirmières. Démarré en 2004, il concerne aujourd'hui environ 700 infirmières et 3 000 médecins...

Rapport «Réformes des modes de financement et de régulation : vers un modèle de paiement combiné»
https://solidarites-sante.gouv.fr/IMG/pdf/dicom_rapport_final_vdef_2901.pdf
Le présent rapport s’inscrit dans le cadre de la stratégie de transformation du système de santé, lancée en février 2018 par le Premier Ministre et la Ministre des Solidarités et de la Santé. Il fait suite à un premier rapport intermédiaire de juillet 2018 présentant les premières orientations de la mission task force réforme du financement et notamment les mesures de court terme dont la plupart sont en train d’être mises en place. Ce rapport est le fruit d’un travail collectif mené en concertation avec les parties prenantes du
secteur de la santé. La task force « financement de la santé », dont la composition figure en annexe, regroupe des compétences diverses, médicales, économiques, statistiques, managériales et juridiques.

Guide du plaidoyer sur la couverture santé universelle : un guide pour promouvoir le renforcement des systèmes de santé en vue de parvenir à une couverture santé universelle
2017 a été une année importante pour la couverture santé universelle (CSU), aussi bien à l’échelle internationale que dans les pays, en grande partie du fait des efforts inlassables déployés par les défenseurs de la CSU partout dans le monde. Jamais auparavant nous n’avions vu un tel élan politique autour de la couverture santé universelle.

Accessibilité aux soins et attractivité territoriale : proposition d’une typologie des territoires de vie français
Cet article présente la méthodologie et les résultats d'une typologie socio-sanitaire des espaces français à l'échelle des territoires de vie. Cette typologie ambitionne d'offrir un cadre d'étude à l'analyse des soins de premiers recours en France et à l'évaluation d'un certain nombre de dispositifs pour améliorer la répartition de l'offre de soins. A partir de la littérature, nous identifions les dimensions et indicateurs pertinents pour répondre à ces enjeux. Nous réalisons ensuite une Analyse en composante principale (ACP) des 32 variables retenues puis une Classification ascendante hiérarchique (CAH). Nous obtenons de la sorte six groupes de territoires de vie dont la répartition spatiale est parfois fortement contiguë (littoraux, « diagonale du vide », départements homogènes), plus hétérogène avec des départements ayant tous les types de territoires de vie ou encore une répartition illustrant des oppositions entre centres et périphéries.

Avis HCAAM relatif à « La prévention dans le système de soins : organisation, territoires et financement – à partir de l’exemple de l’obésité »
http://securite-sociale.fr/IMG/pdf/avis_prevention_-_hcaam_-_25_octobre_2018.pdf
Lors de sa séance plénière du 25 octobre 2018, le Haut Conseil pour l’avenir de l’assurance maladie a adopté l’avis relatif à « La prévention dans le système de soins : organisation, territoires et financement – à partir de l’exemple de l’obésité ».
Cet avis s’inscrit dans le prolongement de la contribution du HCAAM du 24 mai 2018 à la Stratégie de transformation de notre système de santé, proposant la constitution de réseaux de proximité portant la responsabilité populationnelle en matière de santé publique, prévention et promotion de la santé.

Hospitalisation à domicile – Évaluer l’éligibilité d’un patient
https://adophad.has-sante.fr/adophad/
L’hospitalisation à domicile (HAD) contribue à répondre à la demande croissante de la population d’être soignée dans son lieu de vie. En favorisant sa connaissance et en clarifiant les critères d’orientation, l’application Adop-HAD (Aide à la décision d’orientation des patients en HAD) indique aux médecins prescripteurs si un patient est éligible ou non à une HAD. Elle contribue en outre à améliorer la qualité et la pertinence des parcours de santé.

Accès aux droits sociaux : 60 initiatives mises en lumière par Résolis
https://www.resolis.org/upload/journal/document/40_20181019_journalresolis_non_recours_v_web.pdf
Ce 20e numéro spécial du Journal RESOLIS est le fruit d’une enquête de terrain de 3 ans dont le but était d’identifier des solutions clés aux problèmes du non-recours. Cette restitution a été possible grâce au soutien financier de la Fondation Caritas. Le non-recours correspond au différentiel entre une population éligible potentiellement bénéficiaire à une aide sociale et une population éligible et bénéficiaire. Ce numéro spécial comprend une présentation historique et conceptuelle de ce phénomène complexe (« Aux origines du non-recours ») dont nous possédons encore en France une connaissance partielle.

L’accès aux droits et aux soins des personnes en situation de handicap et des personnes en situation de précarité
http://www.creaihdf.fr/sites/www.creainpdc.fr/files/rapport_acces_aux_soins_pp_et_ph_29.08.2018.pdf
S’il existe de nombreuses ressources documentaires plus ou moins anciennes sur l’accès aux droits et aux soins des personnes en situation de handicap ou de précarité, ces sujets sont également au cœur de l’agenda national : stratégie nationale de santé, plan prévention, stratégie de lutte contre la pauvreté, réforme « 100% Santé », politique interministérielle sur le handicap, etc. Afin d’élaborer un diagnostic et des propositions les plus actualisées possibles, nous avons adopté une approche opérationnelle, privilégiant la consultation des acteurs qui interviennent pour l’accès aux droits et aux soins des personnes en situation de handicap et de précarité.

Évolution de la dépense en part de complémentaire santé des bénéficiaires de la CMU-C : analyse et prévision
Mise en place au 1er janvier 2000, la Couverture maladie universelle complémentaire (CMU-C) est gratuite et accessible sous conditions de ressources. Elle vise à lever les barrières financières à l'accès aux soins des plus pauvres, comme l'avance de frais et les restes à charge laissés par l'assurance maladie obligatoire. L'effectif des bénéficiaires de la CMU-C, stable entre 2000 et 2009, a fortement augmenté ensuite, passant de 4,15 millions en 2009 à 5,3 millions en 2015 et 5,6 millions au 31 juillet 2018, en raison d'une conjoncture économique défavorable et de la revalorisation en 2013 des seuils de ressources ouvrant droit au dispositif. Pour autant, les coûts moyens par bénéficiaire liés aux remboursements de la CMU-C, qui évoluaient à la hausse jusqu'en 2012, décroissent ensuite de façon persistante. Comment expliquer cette évolution ?

La pertinence de soins en France : Les principaux dispositifs et leurs évaluations
http://www.irdes.fr/documentation/syntheses/la-pertinence-de-soins-en-france.pdf
Synthèse documentaire - Novembre 2018
Cette synthèse documentaire a pour objectifs d’identifier les outils ou dispositifs mis au point en France pour améliorer la pertinence de soins tant du côté des professionnels de santé que des usagers du système de soins, puis de déterminer l’efficacité de ces outils à partir d’études d’évaluation existantes. Les recherches bibliographiques ont été effectuées dans les bases de données suivantes : Irdes, Banque de données santé publiques (BDSP), Cairn, Medline, Sciencedirect. Une lecture des« Charges et produits » de la Cnam a été faite en parallèle sur la période 2005-2019. In fine, sur 795 références retenues, 277 documents ont donné lieu à une lecture et une analyse approfondie.

Les 15 propositions de la Fédération française des diabétiques pour une médecine fondée sur l'humanisme. Bilan des Etats généraux
Notre démarche s’inscrit pleinement dans la stratégie de transformation de notre système de santé présentée par le Président de la République le 18 septembre 2018 lors de son discours sur « ma santé 2022 ». Le diabète y a été cité à deux reprises. « Un patient qui souffre de diabète doit avoir autour de lui une petite équipe avec son généraliste, son endocrinologue, son diététicien, son infirmière, son podologue, son ophtalmologue… C’est cette équipe qui doit partager l’information en temps réel, permettre l’optimisation du soin pour pouvoir l’accompagner et vivre dans les meilleures conditions. »
- Nos 15 propositions synthétisées : suivre ce lien
- La version intégrale : suivre ce lien

Ce que demande la non-demande : Autour du non-recours aux aides sociales
https://laviedesidees.fr/Ce-que-demande-la-non-demande.html
Le non-recours aux aides sociales peut prendre plusieurs formes et s’expliquer diversement ; mais il traduit fondamentalement, selon Philippe Warin, une attente de justification adressée aux pouvoirs publics.
Depuis plusieurs années, de nombreux constats attestent qu’un nombre important de personnes renoncent à faire valoir leurs droits en matière d’aides sociales. Le phénomène de non-recours n’est certainement pas nouveau, mais comme il fait de plus en plus l’objet de mesures, son ampleur apparaît et le besoin de réponses grandit. Avec des taux de non-recours variant entre 40 et 60 % dans les pays de l’Union européenne , des solutions techniques se mettent en place pour faciliter l’accès des aides sociales et services publics. ...

L'accès aux droits sociaux en France. 60 initiatives contre le non-recours
https://www.resolis.org/upload/journal/document/40_20181019_journalresolis_non_recours_v_web.pdf
Les difficultés d’accès aux droits et aux services sociaux sont souvent pointées dans les retours d’expérience des initiatives à visées sociales publiées dans l’Observatoire RESOLIS. Manque d’informations, complexité du système administratif, illisibilité des démarches et déshumanisation de l’administration reviennent fréquemment dans les propos des auteurs des fiches. Pendant son programme sur la pauvreté en France, l’association. RESOLIS a décidé de lancer une enquête de terrain sur le non-recours, dont une présentation historique et conceptuelle fait l’objet d’une contribution dans ce numéro spécial (« Aux origines du non-recours »). Outre l’ampleur de ce phénomène, cette problématique a aussi été choisie en raison de sa dimension transversale qui touche de nombreux domaines : santé, logement, transport, énergie… Notre enquête a eu pour but d’identifier et de capitaliser les solutions qui permettent de réduire le différentiel important existant en France entre une population éligible potentiellement bénéficiaire à une aide sociale et une population éligible et bénéficiaire.Son objet porte avant tout sur les enjeux de la lutte contre le non-recours à l’échelle locale, plus exactement sur le vécu et l’expertise de ceux au contact des personnes non-recourantes.

« L’aide et l’action sociales en France »
https://drees.solidarites-sante.gouv.fr/IMG/pdf/aas2018.pdf
La Direction de la recherche, des études, de l’évaluation et des statistiques (DREES) a rassemblé les principaux résultats statistiques sur l’aide sociale aux personnes âgées, aux personnes handicapées, à l’enfance, et à l’insertion dans un ouvrage synthétique intitulé « L’aide et l’action sociales en France ». En complément de ce panorama, elle publie deux études, l’une dédiée à l’aide départementale aux personnes âgées ou handicapées et l’autre sur l’aide sociale à l’enfance. Celles-ci présentent les données provisoires 2017 de l’enquête Aide sociale*.

Rapport des délégués nationaux à l'accès aux soins
https://solidarites-sante.gouv.fr/IMG/pdf/rapport_delegues_acces_aux_soins_15102018.pdf
Elisabeth Doineau, Thomas Mesnier et Sophie Augros, ont été désignés comme délégués nationaux à l’accès aux soins. Ils ont été chargés de faire remonter les expériences réussies de chaque territoire, ainsi que les difficultés rencontrées sur le terrain dans le cadre de la mise en œuvre du Plan pour un égal accès aux soins. Dans un rapport récemment publié, les délégués remarquent que les manières d’exercer la médecine sont en pleine transformation. Ces changements, ajoutent-ils, doivent être accompagnés pour réussir la mise en œuvre du Plan.

Déploiement des communautés professionnelles territoriales de santé
http://www.ladocumentationfrancaise.fr/var/storage/rapports-publics/184000590.pdf
L'Inspection générale des affaires sociales (Igas) publie un rapport sur "Le déploiement des communautés professionnelles territoriales de santé". Celles-ci sont l'un des outils clés de la restructuration des soins de proximité, qui est au cœur de la "Stratégie de transformation du système de santé", présentée par Emmanuel Macron il y a quelques jours (voir notre article ci-dessous du 18 septembre 2018). Les communautés professionnelles territoriales de santé (CPTS) doivent notamment contribuer à faire disparaître l'exercice isolé que le chef de l'Etat a qualifié d'"aberration".

La moitié des rendez-vous sont obtenus en 2 jours chez le généraliste, en 52 jours chez l’ophtalmologiste
https://drees.solidarites-sante.gouv.fr/IMG/pdf/er1085-2.pdf
Un rendez-vous sur deux avec un médecin généraliste est obtenu en moins de deux jours, selon l’enquête sur les délais d’attente en matière d’accès aux soins réalisée par la DREES, auprès de 40 000 personnes. Pour certaines spécialités médicales, ces délais d’attente sont de plus de deux mois. C’est en ophtalmologie, dermatologie, cardiologie, gynécologie et rhumatologie qu’ils sont les plus importants. Toutefois, les délais sont bien moindres, quel que soit le professionnel contacté, lorsque la demande de rendez-vous est liée à l’apparition ou à l’aggravation de symptômes. Ainsi, chez le médecin généraliste, la moitié des prises de contact aboutissent à un rendez-vous dans la journée en cas d’apparition ou d’aggravation de symptômes, contre 6 jours pour un contrôle périodique.

Déploiement des communautés professionnelles territoriales de santé
Déploiement des communautés professionnelles territoriales de santé
http://www.igas.gouv.fr/IMG/pdf/IGAS2018-041R_.pdf
E.Fauchier-Magnan et V.Wallon (IGAS)
Les communautés professionnelles territoriales de santé (CPTS), créées par la loi du 26 janvier 2016, associent des professionnels de santé et des acteurs sociaux et médico-sociaux d’un même territoire, sur la base d’un projet de santé, pour une meilleure organisation des parcours des patients et un meilleur exercice des professionnels de santé de ville (médecins, pharmaciens, infirmiers, masseurs-kinésithérapeutes, chirurgiens-dentistes, orthophonistes, pédicures-podologues, sages-femmes…).

Dossier thématique: Relation soignant-soigné en contexte multiculturel
Le thème de la relation soignant-soigné en contexte multiculturel trouve un écho particulier dans les missions et pratiques de Cultures&Santé. La problématique est un sujet qui interpelle et interroge plus largement un grand nombre d’acteur·rice·s universitaires et de professionnel·le·s socio-sanitaires, en activité ou en devenir. À ce titre, il est apparu opportun de proposer une actualisation du dossier thématique "Relation soignant-soigné en contexte multiculturel" (septembre 2011)

Rapport sur l’amélioration de l’information des usagers et des professionnels de santé sur le médicament
https://solidarites-sante.gouv.fr/IMG/pdf/180903_-_mim_rapport.pdf
Mission présidée par Dr Gérald Kierzek et Magali Leo et composée, en outre, de Henri Bergeron, Lucas Beurton-Couraud, Dr Béatrice Clairaz-Mahiou et Corinne Devos avec l’appui de Sara-Lou Gerber et Dorothée Pradines
La mission relative à « l’amélioration de l’information des usagers et des professionnels de santé sur le médicament » a été installée le 1er décembre 2017 à la suite des difficultés rencontrées à l’occasion du changement de formule du Lévothyrox.
Celles-ci ont en effet mis en exergue certaines défaillances, observées plus généralement, dans l’information apportée aux patients et aux professionnels de santé sur les médicaments

Equipes médicales de territoire : Fiches pratiques
L’ANAP propose les premières fiches pratiques consacrées aux équipes médicales de territoire (EMT).
Pourquoi constituer une équipe médicale de territoire ? Comment faire vivre une équipe de praticiens au sein d’un territoire ? Quel pilotage des équipes de filière ? Quelle reconnaissance est donnée à l’exercice territorial ? Comment sont gérés les nouveaux modes d’exercice ?

La participation en santé de proximité des habitants et usagers des centres, maisons, et pôles de santé.
Synthèse des Rencontres nationales de la santé en quartiers populaires à Chambéry
...Pendant les Rencontres, certains participants ont émis descraintes quant à une éventuelle future diffusion de « spécialistes de la participation », qui imposeraient des méthodologies et des solutions miracles, y compris au détriment des dynamiques locales....

96 % des salariés ont accès à une assurance complémentaire santé d’entreprise en 2017
L’Accord national interprofessionnel (Ani) du 11 janvier 2013 a généralisé la couverture complémentaireb santé d’entreprise à l’ensemble des établissements employeurs de droit privé et a imposé des niveaux de garanties planchers et un cofinancement des contrats par l’employeur à hauteur de 50 % au minimum. Les établissements devaient se conformer à cette obligation avant le 1er janvier 2016.
Selon l’enquête Protection sociale complémentaire d’entreprise (PSCE), plus d’un établissement sur deux a mis en place ou modifié une couverture existante du fait de l'Ani. Si bien qu'en 2017, 84 % des établissements regroupant 96 % des salariés offrent une couverture complémentaire santé contre la moitié des établissements avant l’Ani.

Communautés professionnelles territoriales de santé : se mobiliser pour organiser les soins de ville
Les CPTS (communautés professionnelles territoriales de santé) regroupent les professionnels d’un même territoire qui souhaitent s’organiser – à leur initiative – autour d’un projet de santé pour répondre à des problématiques communes : organisation des soins non programmés, coordination ville-hôpital, attractivité médicale du territoire, coopération entre médecins et infirmiers pour le maintien à domicile…

Contribution à la transformation du système de santé
http://www.strategie.gouv.fr/sites/strategie.gouv.fr/files/atoms/files/rapport_hcaam_2018.pdf
[Rapport du HCAAM]
Le monde de la santé traverse aujourd’hui une crise qui affecte toutes ses composantes : établissements de santé, professionnels de ville et des établissements, structures publiques et privées, secteur sanitaire et médicosocial. Partant d’un diagnostic commun de la gravité de la situation, le Haut conseil pour l'avenir de l'assurance maladie (HCAAM) s’est attaché à proposer un projet de transformation susceptible de fédérer l’ensemble des acteurs.
Dans cette crise, les difficultés des uns alimentent celles des autres. La dimension territoriale est majeure, tant les inégalités s’inscrivent de façon inacceptable dans des situations contrastées et des trajectoires divergentes selon les territoires. La question du sens enfin, est centrale, nourrie de l’insatisfaction croissante de la population et de la souffrance des professionnels.

« Les établissements de santé » Un panorama complet du secteur hospitalier en France
http://drees.solidarites-sante.gouv.fr/IMG/pdf/es_2018_v4_web.pdf
Edition 2018
En 2016, plus de 3 000 établissements de santé assurent le diagnostic, la surveillance et le traitement des malades. Dans un contexte marqué par le vieillissement de la population et l’augmentation des pathologies chroniques, les structures hospitalières s’adaptent et modifient en profondeur leurs modes d’intervention et leur organisation.
Les établissements de santé proposent les chiffres clés de ce secteur, qui doit répondre simultanément à des besoins très différents. L’édition 2018 de cet ouvrage détaille, pour l’année 2016, les capacités et l’activité des hôpitaux et cliniques, ainsi que leurs disciplines spécifiques, et décrit leur personnel, médical et non médical. Des éléments de cadrage économique, financier et juridique complètent le panorama.

La protection sociale en France et en Europe en 2016
http://drees.solidarites-sante.gouv.fr/IMG/pdf/cps-2.pdf
Résultats des comptes de la protection sociale - édition 2018
« La protection sociale en France et en Europe » analyse les évolutions récentes des prestations sociales et des ressources les finançant, pour les différents risques (santé, vieillesse-survie, famille, emploi, logement, pauvreté-exclusion sociale). Ces dépenses sociales sont mises en perspective et comparées avec celles des autres États membres de l’Union européenne. L’édition 2018 s’enrichit d’une analyse portant sur l’effort social de la nation au service de la lutte contre la pauvreté et l’exclusion sociale.

Le système de protection sociale limite les restes à charge liés aux soins des personnes qui recourent à l’aide humaine
Anne Penneau, Sylvain Pichetti, Maude Espagnacq
Les personnes qui recourent à l’aide humaine pour réaliser les activités du quotidien ont souvent des dépenses de santé élevées. Cette aide est en effet fréquemment associée à des pathologies nécessitant une prise en charge sanitaire lourde et à l’achat de dispositifs médicaux coûteux qui peuvent s’accompagner de restes à charge après remboursement par l’assurance maladie obligatoire importants. Pour autant, on ne connaît pas la capacité du système de protection sociale à limiter le niveau de reste à charge pour cette population.

État des lieux et enjeux des réformes pour le financement de la protection sociale
État des lieux et enjeux des réformes pour le financement de la protection sociale
[Rapport du HCFiPS] Le Haut Conseil du financement de la protection sociale, qui publie habituellement, en décembre ou janvier, un état des lieux du financement de la protection sociale, a souhaité cette année consacrer un investissement plus important à ces travaux.

Les politiques de lutte contre la désertification médicale : les enseignements français et étrangers. Bibliographie thématique
Anne Penneau, Sylvain Pichetti, Maude Espagnacq (Irdes)
Les personnes qui recourent à l’aide humaine pour réaliser les activités du quotidien ont souvent des dépenses de santé élevées. Cette aide est en eff et fréquemment associée à des pathologies nécessitant une prise en charge sanitaire lourde et à l’achat de dispositifs médicaux coûteux qui peuvent s’accompagner de restes à charge après remboursement par l’assurance maladie obligatoire importants. Pour autant, on ne connaît pas la capacité ...

Les politiques de lutte contre la désertification médicale : les enseignements français et étrangers. Bibliographie thématique
https://www.cmu.fr/fichier-utilisateur/fichiers/RAPPORT_EVALUATION_2016.pdf
(Fonds de financement de la protection complémentaire de la couverture universelle du risque maladie (Fonds CMU-C), avril 2018)
« Ce VIIe rapport s'inscrit dans un contexte nettement différent du précédent paru en 2014. Sont intervenues depuis des mesures visant à simplifier et à généraliser l'accès aux soins pour tous et à réduire les inégalités d'accès aux soins. Cependant, l'accès aux soins des populations les plus défavorisées, auquel contribuent les aides à la complémentaire santé financées par le Fonds CMU-C, reste un enjeu majeur au regard de la persistance de la crise économique et de la précarité sociale associée au chômage. »

Les politiques de lutte contre la désertification médicale : les enseignements français et étrangers. Bibliographie thématique
http://solidarites-sante.gouv.fr/IMG/pdf/rapport_tiers_payant_avril_18.pdf
(Inspection générale des affaires sociales (Igas), avril 2018)
« L'Igas a été chargée, en décembre 2017, d'une mission d'appui à la Direction de la Sécurité sociale (DSS) pour mener une concertation « aux fins de rendre le tiers payant généralisable. » Ce rapport retrace les modalités et résultats de cette concertation. Après avoir dressé le bilan de la situation actuelle et constaté que le tiers payant est pratiqué de façon variable par les différents professionnels de santé, ce rapport propose ensuite un « calendrier de mise en œuvre opérationnelle du tiers payant intégral et les prérequis techniques à cette mise en œuvre par l'assurance maladie obligatoire et les complémentaires santé. »

Les politiques de lutte contre la désertification médicale : les enseignements français et étrangers. Bibliographie thématique
L’Agence nationale d’appui à la performance des établissements de santé et médico-sociaux (ANAP) publie l’étude de définition du système d’information de l’Hospitalisation à Domicile. Ce document vise à expliciter les besoins fondamentaux des établissements d’hospitalisation à domicile en tenant compte de la spécificité de leur activité. Il s’adresse aux établissements d’HAD et aux professionnels partenaires, aux éditeurs de logiciels de santé et aux opérateurs publics, nationaux ou régionaux, en charge de la maîtrise d’ouvrage e-santé

Les politiques de lutte contre la désertification médicale : les enseignements français et étrangers. Bibliographie thématique
Le terme de « désertication médicale » (medically underserved area, shortage area) apparaît dans la littérature scientifique et spécialisée française (Credes, CNOM…) à partir des années 2000. Il est ensuite repris par la presse pour désigner le phénomène de démédicalisation dans certaines banlieues sensibles, par exemple en Ile-de-France. Enfin, différents rapports officiels actent ce terme, notamment le rapport Lucas, en 2002, sur « l’execice médical face à la permanence de soins » et, en 2004, le raport Berland : « le désert médical français : mythes ou réalité ? ». Le concept relève avant tout d’une notion géographique et cache ainsi un phénomène d’une tout autre ampleur : le passage de relais entre deux générations d’exercice médical.

CRAPSLOG !!! Pour une nouvelle réforme du système de santé avant la crise ?
http://association-craps.fr/wp-content/uploads/2018/02/CRAPSLOG-N%C2%B010-7.pdf
Le CRAPS a le plaisir de vous proposer un nouveau numéro de son magazine numérique ! Celui-ci vous plongera au coeur d'une Protection sociale qui rayonne par la qualité et la passion indéniable de ses acteurs. Découvrez sans plus attendre notre dossier central proposé par Christophe Jacquinet, Ancien Président de la Conférence des Directeurs Généraux d'ARS, intitulé « Quelle nouvelle réforme du système de santé avant la crise ? » accompagné de nombreuses interviews de personnalités prestigieuses.

Action de santé libérale en équipe (Asalée) : un espace de transformation des pratiques en soins primaires
Le dispositif expérimental Asalée (Action de santé libérale en équipe) a été créé en 2004 afin d'améliorer la prise en charge des maladies chroniques en médecine de ville. Un protocole de coopération permet des délégations d'actes ou d'activités des médecins généralistes vers des infirmières comprenant des dépistages et des suivis de pathologies chroniques.
Dans le cadre du programme d’évaluation Daphnee, une recherche sociologique fondée sur une approche qualitative a été menée entre 2015 et 2017. Elle s’est intéressée d’une part au déploiement et à l’organisation du dispositif Asalée et, d’autre part, aux pratiques et interactions entre patients et professionnels.

Éléments pour élaborer une aide à la prise de décision partagée entre patient et professionnel de santé
Cette fiche méthodologique3 a pour objectif d’apporter des repères méthodologiques aux professionnels ou associations d’usagers qui souhaitent élaborer un outil d’aide à la prise de décision partagée entre un patient et un professionnel de santé concernant une question de santé individuelle.
Les aides à la décision sont des outils qui soutiennent les patients1 et les professionnels de santé dans leur prise de décision partagée2 concernant une question de santé individuelle. Elles ont pour objectif de faciliter un temps d’échange et de délibération où patient et professionnels de santé discutent les différentes options disponibles au regard des attentes et préférences du patient, de l’expérience des professionnels et des données de la science.

La décision partagée en consultation de médecine générale. Revue de la littérature
Afin de contribuer à améliorer le dialogue entre les établissements HAD et établissements MCO avec hébergement, l’ANAP a constitué avec la FNEHAD, un groupe de travail composé de professionnels d’établissements HAD et d’experts en analyse de données. Les travaux ont permis de proposer des indicateurs de performance du recours à l’HAD dans les territoires ainsi que des outils d’analyse des liens entre établissements MCO et HAD.

La décision partagée en consultation de médecine générale. Revue de la littérature
La décision partagée en consultation de médecine générale. Revue de la littérature
Cette synthèse des connaissances répond à une demande de l’asbl Promo Santé & Médecine Générale (PSMG). Cette association est issue d’un partenariat entre la
Société Scientifique de Médecine Générale et la Fédération des maisons médicales. Elle diffuse la prévention dans une approche de promotion de la santé en médecine générale, par des formations, des sensibilisations, des publications et la mise à disposition d’outils (pour le médecin et pour le patient).

Une charte pour lutter contre les déserts médicaux
http://solidarites-sante.gouv.fr/prevention-en-sante/sante-des-populations/enfants/carnet-de-sante
Le carnet de santé est un document qui réunit tous les évènements qui concernent la santé de l’enfant depuis sa naissance. Ceux-ci y sont inscrits, avec l’accord des parents, par les professionnels de santé qui interviennent pour la prévention et les soins. C’est un document confidentiel : les informations qui y figurent sont couvertes par le secret médical.

Une charte pour lutter contre les déserts médicaux
http://educationsante.be/article/soins-de-sante-en-prison-en-route-vers-une-reforme/
Education Santé a participé à la journée d’étude « Soins de Santé en Prison » organisée par l’asbl I.Care ce 23 janvier. Au centre de l’attention, le transfert de la compétence des soins de santé en prison du SPF Justice vers le SPF Santé publique qui se profile à l’horizon. L’occasion nous est donnée ici de revenir également sur des questions telles que l’indépendance des soins de santé, ses enjeux, ainsi que sur la place de la promotion de la santé en prison et la notion d’environnement favorable à la santé.

Une charte pour lutter contre les déserts médicaux
http://solidarites-sante.gouv.fr/IMG/pdf/charte_relative_a_la_mise_en_oeuvre_du_plan_de_renforcement_de_l_acces_territorial_aux_soins_fppps_.pdf
La FNCS a signé aux cotés de l’État la charte de mise en œuvre du plan de renforcement de l’accès territorial aux soins.
La FNCS a signé aux cotés de l’État la charte de mise en œuvre du plan de renforcement de l’accès territorial aux soins. Elle exprime ainsi son attachement aux valeurs d’égal accès à des soins de premier recours de qualité sur l’ensemble du territoire. Et elle s’engage à veiller à ce que les moyens soient donnés à ce plan pour qu’il porte ses fruits.

Les chiffres clés de l'offre de soins
http://solidarites-sante.gouv.fr/IMG/pdf/dgos_chiffres_cles_2018.pdf
(Ministère des Solidarités et de la Santé, Direction générale de l'offre de soins (DGOS), janvier 2018)
L'édition 2018 des chiffres clés dresse un panorama large mais précis de l'offre de soins en France, de ses professionnels, de ses composantes hospitalières et ambulatoires, de son activité, de son financement et de sa modernisation. Elle s'articule autour de 6 grandes thématiques : le secteur hospitalier, l'activité hospitalière, le secteur de ville, les professionnels de santé, le financement des établissements de santé, l'accès aux soins, la modernisation et l'innovation. »

Stratégie de transformation du système de santé
Stratégie de transformation du système de santé
Notre système de santé permet aux Français de bénéficier d’une des meilleures espérances de vie au monde, et, grâce à l’assurance maladie, d’un haut niveau de prise en charge des dépenses par la solidarité nationale. Les Français y sont légitimement très attachés. Pourtant, la santé est aussi l’une de leurs préoccupations principales. Car notre système présente aussi des points à améliorer :
- Un investissement insuffisant dans la prévention : dès sa nomination, le Gouvernement a montré sa détermination à agir, en prenant des décisions fortes sur deux sujets : les vaccins et le tabac. Cette voie sera poursuivie.
- La difficulté d’accès aux soins dans certains territoires : le plan pour un égal accès aux soins dans les territoires, annoncé le 13 octobre dernier, doit permettre de répondre à cette problématique.
- La complexité et le cloisonnement de notre système, qui laisse le patient souvent coordonner lui-même les différents professionnels.
-
La dépense de CMU complémentaire par bénéficiaire 2015-2016 - http://www.cmu.fr/fichier-utilisateur/fichiers/2017-Rapport_Cout_Moyen_2015-2016.pdf
-
La complémentaire santé en 2014 - http://www.irdes.fr/recherche/questions-d-economie-de-la-sante/229-la-complementaire-sante-en-2014.pdf
-
Sécurité des soins en établissement sanitaire et médicosocial- https://documentation.ehesp.fr/wp-content/uploads/2018/02/DD_S%C3%A9curit%C3%A9-soins_201802.pdf
- Les axes prioritaires des protocoles de coopération ont été publiés au JO - https://www.legifrance.gouv.fr/affichCodeArticle.do?cidTexte=LEGITEXT000006072665&idArticle=LEGIARTI000020887854&dateTexte=&categorieLien=cid
- Renforcer l'accès territorial aux soins - http://solidarites-sante.gouv.fr/IMG/pdf/acces_aux_soins_dp_vdef_131017.pdf
- Santé des médecins : l’Ordre a lancé une enquête auprès de 10.822 professionnels en activité : https://www.conseil-national.medecin.fr/sites/default/files/cn_bulletin/2017-11-01/master/sources/index.htm
- Les prestataires de santé à domicile, acteurs majeurs dans le parcours de soins : https://libheros.fr/blog/patients-et-proches/prestataires-de-sante-a-domicile-acteurs-majeurs
- Satisfaction des patients à l'hôpital et en clinique : HAS publie les résultats 2017 : https://www.has-sante.fr/portail/upload/docs/application/pdf/2017-12/presse_dp_satisfaction_patients_hospitalises_resultats_2017.pdf
- Les inégalités d’accès aux soins buccodentaires : http://www.ordre-chirurgiens-dentistes.fr/forumaccesauxsoins/wp/wp-content/uploads/2017/09/rapport_bucco_dentaire_web.pdf
- Symphonie : programme de simplification du parcours hospitalier : http://solidarites-sante.gouv.fr/professionnels/gerer-un-etablissement-de-sante-medico-social/performance-des-etablissements-de-sante/simphonie/
- Améliorer l'offre de soins : initiatives réussies dans les territoires https://www.conseil-national.medecin.fr/sites/default/files/initiativesreussiesdanslesterritoires_0.pdf
- Évolutions, mutations attendues de la santé dans les territoires - http://www.orsnpdc.org/documents/evolutions-mutations-attendues-de-sante-territoires/
- Les appels à Projets (A.A.P.) du PRDA sont en ligne - http://www.plateforme-prda.fr/
- Sensibiliser les professionnels de santé aux bonnes pratiques - https://www.iledefrance.fr/sites/default/files/dasri_depliant.pdf
